Заболевания мочевыводящих путей у детей: диагностика и лечение
 К самым распространенным инфекциям мочевыводящей системы у детей относят цистит и острый пиелонефрит. Педиатры выделяют десть основных признаков, которые должны насторожить родителей и послужить поводом для немедленного обращения к нефрологу. В случае если диагноз подтвердился, специалист должен вести наблюдения за анализами мочи, а родители – контролировать ритм и объем суточных мочеиспусканий.
К самым распространенным инфекциям мочевыводящей системы у детей относят цистит и острый пиелонефрит. Педиатры выделяют десть основных признаков, которые должны насторожить родителей и послужить поводом для немедленного обращения к нефрологу. В случае если диагноз подтвердился, специалист должен вести наблюдения за анализами мочи, а родители – контролировать ритм и объем суточных мочеиспусканий.
Заболевания мочевыводящих путей у детей, к сожалению, нередкое явление, особенно на первом году жизни. Именно поэтому родителям надо знать, как проявляются эти болезни, чтобы при первых же признаках «неполадок» обратиться с ребенком к врачу. Правда, распознать тревожные симптомы инфекции мочевыводящих путей у детей бывает непросто.
Причины инфекций мочевыводящих путей у детей до года
Когда какой-то орган не в порядке, он болит. Но, к сожалению, не всегда данное утверждение верно в отношении почек. Почки имеют болевые рецепторы лишь в самой капсуле, покрывающей этот парный орган снаружи. Боль же мы ощущаем при растяжении капсулы, которое может происходить при выраженном воспалительном процессе в почках (пиелонефрите) или как следствие переполнения почек жидкостью. Последнее может быть связано, например, с нарушением оттока при врожденных аномалиях или (у более старших детей) при закупорке мочевыводящих путей камнем. Но данные заболевания встречаются реже других болезней мочевыделительной системы.
Большинство же инфекций мочевыводящих путей у детей до года протекают бессимптомно, в чем и состоит «коварство» заболеваний почек.
Иногда у ребенка могут быть несколько плохие результаты анализов (заметьте, не ужасные, а именно несколько плохие). Но любое воспаление приводит к частичной потере клеточек органа, следовательно, может привести к незначительному, но все-таки снижению его функции.
Родители не всегда обращают внимание на редкие мочеиспускания, которые являются одним из признаков инфекций мочевыделительной системы у детей, или на появление необычного запаха от подгузника с мочой.
Причинами инфекций мочевыводящих путей у детей могут быть:
- Отягощенный акушерский анамнез у матери (выкидыши, аборты, преждевременные роды)
- Отягощенный гинекологический анамнез (хронические неспецифические и специфические воспалительные заболевания половых органов, гормональные нарушения и т. д.)
- Патологическое течение беременности (токсикозы, угроза прерывания, вирусные и бактериальные инфекции, артериальная гипотония и гипертония, анемия (обострение хронической анемии), пиелонефрит, цистит)
- Наличие профессиональных вредных заболеваний у отца и матери (работа с вибрацией, радиацией, лаками, красками, нефтепродуктами, солями тяжелых металлов, работа в инфекционных отделениях, бактериологических лабораториях и т. д.)
- Вредные привычки отца и матери (курение, алкоголизм, токсикомания, наркомания)
- Неблагоприятная экология места проживания
- Осложненное течение родов (роды преждевременные, быстрые, запоздалые, инфицированные)
- Отягощенная наследственность по заболеваниям почек и мочевыводящих путей в семье
- Характер вскармливания ребенка на первом году жизни (короткий период грудного вскармливания, искусственное вскармливание неадаптированными смесями, продуктами, содержащими большое количество белка: коровье молоко, кефир и др.)
- Наличие у ребенка воспалительных заболеваний (вульвитов, вульвагинитов, баланитов, баланопоститов)
- Частые острые респираторные и бактериальные инфекции Железодефицитная анемия
- Функциональные и органические нарушения со стороны желудочно-кишечного тракта (запоры, дисбактериозы и др.)
- Рецидивирующая кишечная инфекция
- Глистные инвазии (энтеробиоз)
- Рахит, передозировка витамина Д
Как проявляются инфекции мочевыделительной системы у детей: симптомы болезней
Какие же симптомы должны насторожить маму в первую очередь и на что следует обратить внимание педиатра после рождения ребенка?
К основным признакам заболеваний мочевыделительной системы у детей можно отнести 10 факторов.
- Отеки. Из-за своих возрастных особенностей новорожденные дети очень склонны к быстрому образованию отеков. Но маме следует знать, что отеки могут быть и при ряде других состояний. Например, отеки на лице и голове могут наблюдаться при обвитии пуповиной, на руках и ногах — при повышенном внутриматочном давлении на поздних сроках беременности, при переохлаждении малыша и др.
- Снижение количества выделяемой мочи до 1/3 от возрастной нормы. Для новорожденного 15-21 дня это количество составляет 80-300 мл в сутки (оно постепенно нарастает с каждым днем, затем снижается), для ребенка 1-6 месяцев — 160-200 мл в сутки. В первые дни после рождения малыша будут наблюдать в роддоме, и причин для волнения быть не должно, так как в первую неделю жизни возможны различные пограничные состояния, связанные с адаптацией ребенка к условиям новой для него среды. Среди таких состояний физиологическая олигурия (снижение количества мочи) в первые 2-3 дня после рождения.
- Выделение излишнего количества мочи (полиурия), более чем в два раза превышающее возрастную норму. Этот признак инфекции мочевыводящих путей у детей родители зачастую могут заметить только тогда, когда доктор обратит на него внимание или когда мама пользуется многоразовыми подгузниками, и расход их резко увеличивается.
- Насыщенный цвет мочи, например, ярко-желтый, чуть бурый или красноватый. Тем более следует обратить внимание врача, если вы случайно увидели примесь слизи или кровяные прожилки в моче. Это также может быть проявлением инфекции. Красный цвет мочи может быть и при такой инфекции мочеполовой системы у детей, как гематурия (наличие эритроцитов — красных кровяных клеток в моче), которая встречается при различных врожденных заболеваниях, в том числе при гидронефрозе, кистозных изменениях почек. Не стоит только расстраиваться и бить тревогу, если вы покормили ребенка свеклой и моча стала красной: это вполне нормально, так как растительные пигменты и многие красители, которые мы употребляем с пищей, не нужны организму, и поэтому они благополучно выводятся с мочой.
- Мутная моча. Мутность может являться следствием наличия в моче бактерий и (или) лейкоцитов — клеток, обычно свидетельствующих о наличии болезни мочевыводящих путей у детей.
- Постоянное покраснение наружных половых органов. Это может являться не только признаком их воспаления или аллергии (вульвит, вульвовагинит), но и косвенным признаком болезни мочевыделительной системы у детей. При этом моча, которая имеет отличный от обычного состав, излишне раздражает нежную кожу малыша и вызывает покраснение и зуд.
- Любой необычный запах от подгузника. Этот признак может говорить о патологии. Особенно это касается гнилостного запаха, который в большинстве своем является признаком инфекции.
- Мочеиспускания, регулярно сопровождающиеся плачем. Четкая связь между плачем ребенка и мочеиспусканием служит поводом к обследованию, так как, например, при почечно-мочеточниково-лоханочном рефлексе — обратном забросе мочи из мочеточника в почки, который является следствием врожденного порока: моча забрасывается в момент сокращения мочевого пузыря в начале мочеиспускания в почки (в норме этого не происходит), и появляется боль.
- Немотивированные подъемы температуры, которые у грудных детишек вне зависимости от возраста всегда списывают на «зубы». Если температура 39^0 °С держится несколько дней, нет признаков ОРЗ, ОРВИ, других видимых признаков заболеваний, температура не сбивается жаропонижающими средствами, то есть повод провести обследование органов мочевыделительной системы и начать со срочной сдачи общего анализа мочи.
- Мама замечает, что при мочеиспускании ребенок тужится, или характер струи прерывистый, или, что лучше видно у мальчиков, нет напора, т. е. моча вытекает без струи.
Исследование мочи у детей: сбор урины на общий анализ
 При симптомах инфекция мочевыводящих путей у детей перед назначением лечения проводится исследование мочи. От правильности сбора у грудных детей материала для общего анализа урины во многом зависят его результаты, следовательно, и установленный в дальнейшем диагноз.
При симптомах инфекция мочевыводящих путей у детей перед назначением лечения проводится исследование мочи. От правильности сбора у грудных детей материала для общего анализа урины во многом зависят его результаты, следовательно, и установленный в дальнейшем диагноз.
Как правильно собрать анализ мочи? Для сбора мочи на общий анализ мочи у детей необходимо приготовить чистую прокипяченную банку, сухую салфетку, лоток или пузырек с широким горлышком. Перед процедурой малыша подмывают теплой водой с мылом. И девочку, и мальчика необходимо подмывать таким образом, чтобы вода стекала спереди назад во избежание попадания загрязнений с области прямой кишки. Вымытые области промокают салфеткой. Иногда для сбора мочи у детей на анализ достаточно засечь время после кормления 15-20 минут (индивидуально) и просто подставить баночку или лоток, положив свою руку на надлобковую область малыша или пустив струю воды из крана. Если стимулировать мочеиспускание данным образом оказалось невозможно, то к половым органам ребенка с помощью лейкопластыря прикрепляют пробирку, колбочку или резиновый мешочек — специальный мочесборник или презерватив, что, конечно, проще произвести у мальчиков. После сбора материал несут в лабораторию для исследования мочи у детей на предмет заболеваний. Но никогда урину не хранят с вечера, т. к. при длительном хранении в ней оседают соли и размножаются бактерии. Выжимать из подгузника детей мочу для анализа также не следует.
Результаты показателей общего анализа мочи у детей при инфекции мочевыводящих путей
 Одним из основных методов лабораторного обследования, позволяющих подтвердить инфекционный или иной патологический процесс в почках, является общий анализ мочи. Порой родители, приходя на прием, сетуют на трудности сбора материала для анализа, особенно у девочек.
Одним из основных методов лабораторного обследования, позволяющих подтвердить инфекционный или иной патологический процесс в почках, является общий анализ мочи. Порой родители, приходя на прием, сетуют на трудности сбора материала для анализа, особенно у девочек.
Попробуем выяснить, действительно ли так важен и нужен этот нехитрый, на первый взгляд, анализ и что мы можем с его помощью увидеть.
При выявлении инфекций мочевыводящих путей общий анализ мочи предусматривает определение цвета, относительной плотности, реакции мочи, белка, сахара, соли. Проводится также исследование осадка; с определением количества эритроцитов (красных кровяных клеток), лейкоцитов (белых кровяных клеток) и других элементов, а также бактерий.
Прежде всего, при диагностике воспалений мочевыводящих путей у детей врач может определить, выполняют ли почки свою функцию, т. е. способны ли они в достаточной мере фильтровать вредные для организма продукты обмена и, наоборот, не выводят ли они нужные полезные вещества. Об этом говорит плотность или удельный вес мочи. Чем больше растворенных в моче веществ, тем выше плотность, и наоборот. У малышей до года этот показатель может колебаться от 1002 до 1017 в течение суток в зависимости от времени кормления и приема жидкости. Постоянно низкое значение цифр удельного веса может потребовать выполнения дополнительных проб для оценки функции почек. Наличие в общем анализе мочи у детей белка и сахара может быть сигналом как несостоятельности процесса фильтрации в почках, так и заболеваний внутренних органов, например, сахарного диабета (нарушения усвоения сахара в крови), который сопровождается повышенным выведением глюкозы с мочой.
Такой показатель анализа мочи у детей, как изменение цвета от соломенно-желтого или почти прозрачного (у малышей до 1 года) до темно-желтого может говорить о неполадках с печенью. Часто родители дают малышам различные лекарственные средства, но о дозе при этом забывают или не знают ее. Высокая доза, например, всеми любимого парацетамола может приводить к поражению тканей печени и, как следствие, к окраске мочи в темно-желтый и даже бурый цвет. Розовый и другие необычные цвета могут встречаться при других заболеваниях.
У здорового малыша моча имеет характерный аммиачный запах. Ацетон же появляется при повышенном распаде запасенных в организме жировых клеток вследствие нехватки необходимых для организма питательных веществ. Расход запасов жира возможен при недоедании, голодании, тяжелом заболевании с высокой температурой, сахарном диабете, интенсивном росте.
Наличие в анализе мочи эритроцитов (красных кровяных телец) возможно не более трех, и в единичных (не в нескольких подряд) анализах . Для некоторых наследственных заболеваний характерно наличие эритроцитов в моче.
 Но самое главное — анализ мочи при диагностике инфекций мочевыводящих путей информирует врача о возможном наличии заболевания, что подтверждается увеличением количества лейкоцитов (более 8 у девочек и более 5 у мальчиков).
Но самое главное — анализ мочи при диагностике инфекций мочевыводящих путей информирует врача о возможном наличии заболевания, что подтверждается увеличением количества лейкоцитов (более 8 у девочек и более 5 у мальчиков).
Некоторые родители недоумевают: «Как, почему? Малыша ничего не беспокоит, он улыбается, не плачет, хорошо ест». В этом-то и вся опасность инфекции мочевыводящих путей! Помимо плохих результатов анализа мочи у ребенка, заболевание может никак на первых порах не проявляться, а в дальнейшем, при хроническом течении, приводить к постепенному поражению тканей почек.
Не следует пренебрегать назначениями врача, так как некоторые, на первый взгляд незначительные, аномалии развития с ростом ребенка могут вести себя совершенно непредсказуемо, поэтому требуют обязательного контроля.
В случае если у малыша подтвердится какое-то нарушение, требующее оперативной коррекции, вас с ребенком, конечно, направят в специализированный стационар или диагностический центр для более детального обследования (экскреторная урография, цистоскопия, цистография и др.).
Своевременная диагностика инфекций мочевыводящих путей у детей (врожденных и приобретенных) и быстро назначенное лечение — залог здоровья вашего ребенка в будущем. Все, что требуется от мамы, — это проходить с ребенком назначенные обследования и прислушиваться к мнению специалистов.
У грудных детей, помимо возможных инфекционных процессов в мочевыделительных путях, встречаются и проявления врожденных пороков развития, которые могут быть выраженными, как, например, полное удвоение почки, или менее выраженными — например, неполное удвоение внутренних структур (лоханок) почек. Нарушение в строении почек или мочеточников обычно создает предпосылку к неправильному оттоку мочи из почек, а это, в свою очередь, благоприятный фон для роста и размножения бактерий, которые по тем или иным причинам окажутся рядом. В итоге все заканчивается опять же проявлением инфекции мочевыделительных путей. Это понятие объединяет различные инфекционные заболевания, в число которых входит цистит—воспаление мочевого пузыря, пиелонефрит — воспаление мочевыводящей части почек.
Инфекция мочеполовой системы у детей: цистит
 Ваш малыш беспокойный, жалуется на боль внизу живота, часто просится «пи-пи», но не может «выдавить» более нескольких капель. При этом он плачет и жалуется на боль при мочеиспускании. У ребенка — цистит.
Ваш малыш беспокойный, жалуется на боль внизу живота, часто просится «пи-пи», но не может «выдавить» более нескольких капель. При этом он плачет и жалуется на боль при мочеиспускании. У ребенка — цистит.
Цистит—это воспалительное заболевание слизистой оболочки мочевого пузыря. У детей первого года жизни инфекция попадает в мочевой пузырь восходящим путем из уретры по мочеиспускательному каналу и причиной являются грязные пеленки, подгузники, памперсы.
Реже причиной цистита у детей первого года жизни бывают аномалии развития почек или мочеполовых органов.
Проявления цистита у детей первого года жизни ничем не отличаются от симптомов этого заболевания у взрослого человека. В силу маленького возраста ребенок не может сам пожаловаться на болезненные мочеиспускания или другие недомогания.
Маме следует обратить внимание, если:
- появились видимые изменения на половых органах ребенка (покраснение, припухлость);
- учащение мочеиспускания (можно проследить, если оставить ребенка без подгузника);
- ребенок плачет в момент мочеиспускания;
- наличие в моче ребенка посторонних примесей (гной, муть и т. д.);
- повышение температуры тела ребенка при полном отсутствии катаральных явлений (насморк, кашель);
- беспричинное снижение аппетита у ребенка;
- беспричинное беспокойство ребенка, плохой сон.
Что делать?
 Один или несколько из этих симптомов должны насторожить маму и служить поводом для обращения к участковому врачу-педиатру.
Один или несколько из этих симптомов должны насторожить маму и служить поводом для обращения к участковому врачу-педиатру.
Врач-педиатр, заподозрив цистит, в первую очередь назначит вашему ребенку общий анализ мочи и УЗИ мочевого пузыря и почек.
Если локализация инфекции точно не определена, врач ставит диагноз «инфекция мочевыводящей системы».
Для диагностики цистита у детей имеет значение:
- уточнение жалоб заболевания;
- изучение анамнеза родословной;
- анализ характера клинических проявлений;
- характеристика мочевого синдрома;
- общий анализ крови;
- биохимический анализ крови;
- посев мочи и антибиотикограмма;
- консультация врача-нефролога.
Инфекция мочевыводящей системы у детей: острый пиелонефрит
Острый пиелонефрит — острое неспецифическое экссудативное воспаление ткани почки и чашечно-лоханочной системы с выраженной лихорадкой, болью, пиурией и нарушением функций почек.
Пиелонефрит — процесс преимущественно односторонний; лишь в 3% случаев он бывает двусторонним. Иногда болезнь может протекать нетипично, особенно у новорожденных и детей грудного возраста.
Особенности клинической картины острого пиелонефрита у детей раннего возраста обусловлены морфологической незрелостью мочевой системы и склонностью к генерализации воспалительного процесса.
Клиническая картина пиелонефрита у детей первого года жизни
|
Признаки |
Клинические проявления |
|
Температура |
Подъем температуры от 37,2 °С до высоких цифр. Возможны «беспричинные» подъемы температуры |
|
Срыгивание, рвота |
Частые срыгивания, возможна рвота |
|
Цвет кожных покровов |
Бледно-серый |
|
Аппетит |
Слабое сосание, возможен полный отказ от еды |
|
Масса тела |
Отсутствие прибавки в весе, развитие гипотрофии |
|
Боли в животе, поясничной области |
Беспокойство, плач, сучат ножками |
|
Нарушение мочеиспускания |
Учащенное или редкое, вплоть до острой задержки, мочеиспускание, натуживание, может быть прерывистая струя |
|
Кишечный синдром |
В начале заболевания может быть понос |
|
Воспаление наружных половых органов |
Часто |
Диспептические явления могут преобладать над дизурическими. Иногда при внимательном наблюдении за ребенком можно отметить беспокойство перед или во время мочеиспускания. В течение последующих 1-2 недель все проявления постепенно исчезают.
Что делать?
При появлении любых настораживающих признаков мать ребенка должна срочно обратиться к участковому врачу-педиатру.
Диагностика острого пиелонефрита особенно трудна у маленьких детей. Острый пиелонефрит необходимо исключить у любого ребенка первых лет жизни при немотивированных лихорадке, интоксикации и диспептических явлениях.
При подозрении на пиелонефрит обязательно назначают общий анализ крови, общий анализ мочи на наличие инфекций мочевыводящих путей, УЗИ почек. После полученных данных обследования малыша врач-педиатр направит на консультацию к врачу-нефрологу.
В норме в зависимости от возраста ребенок имеет разные объем и частоту мочеиспусканий.
Нормативы числа мочеиспусканий и объема мочи:
|
Возраст |
Объем одной порции в мл |
Число мочеиспусканий |
Суточный объем мочи в мл |
|
Новорожденный |
— |
4-5 |
50-60 |
|
До 6 месяцев |
30 |
20-25 |
300-500 |
|
От 6 месяцев до года |
60 |
15-16 |
750 |
Для определения ритма и объема мочеиспусканий в течение трех суток родителями ведется дневник ритма и объема мочеиспусканий, в котором записываются время и объем каждого мочеиспускания.
Дневник ведения ритма и объема мочеиспусканий:
|
Дата |
Время мочеиспускания |
Объем мочеиспускания |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Итого |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Итого |
|
|
Далее вы узнаете, как лечить у детей такие инфекции мочевыводящих путей, как цистит и острый пиелонефрит.
Как лечить инфекции мочевыводящих путей у детей цистит и пиелонефрит
 Лечение такой инфекции мочевыводящих путей, как цистит, у первого года жизни проводится только по назначению врача. Профилактика цистита у детей первого года жизни — это, прежде всего, частая замена пеленок, подгузников, минимальное использование памперсов.
Лечение такой инфекции мочевыводящих путей, как цистит, у первого года жизни проводится только по назначению врача. Профилактика цистита у детей первого года жизни — это, прежде всего, частая замена пеленок, подгузников, минимальное использование памперсов.
Лечение пиелонефрита назначается врачом. Основным методом лечения инфекции мочевыводящей системы является антибактериальная терапия, которая позволяет ликвидировать микробно-воспалительный процесс в почечной ткани и мочевыводящих путях. При выборе препарата врач обычно основывается на знаниях о наиболее частых возбудителях инфекции мочеполовой системы, так как препарат вначале подбирается эмпирически. После получения данных обследования ребенка проводится коррекция в лечении. Минимальный курс лечения антибиотиками при пиелонефрите — 21 день.
Во время терапии обязательно заполняется лист наблюдения за показателями мочи у детей.
Лист наблюдения за показателями мочи у детей:
|
Дата |
|
|
|
|
|
|
|
|
Показатели |
|
|
|
|
|
|
|
|
Терапия |
— |
|
|
|
|
|
|
|
Удельный вес |
|
|
|
|
|
|
|
|
Реакция |
|
|
|
|
|
|
|
|
Белок |
|
|
|
|
|
|
|
|
Глюкоза |
|
|
|
|
|
|
|
|
Лейкоциты |
|
|
|
|
|
|
|
|
Эритроциты |
|
|
|
|
|
|
|
|
Цилиндры |
|
|
|
|
|
|
|
|
Соли |
|
|
|
|
|
|
|
|
Бактерии |
|
|
|
|
|
|
|
Клинические рекомендации и профилактика инфекций мочевыводящих путей у детей
 Родители могут задать следующие вопросы врачу:
Родители могут задать следующие вопросы врачу:
- Насколько эффективен данный антибиотик при данной патологии у вашего ребенка?
- Каков механизм действия препарата?
- Какова предполагаемая длительность лечения?
- Как принимать препарат (до еды, во время еды, после еды)?
- Есть ли побочные действия у препарата?
- Сколько стоит весь курс лечения?
Препарат для лечения инфекции мочевыводящей системы должен достигать высоких концентраций в моче, обладает минимальным количеством побочных явлений, хорошо переносится детьми, не оказывает влияния на микробиоциноз кишечника, кожи, по возможности принимается внутрь и дешевый по цене.
Клинические рекомендации при инфекциях мочевыводящих путей у детей выглядят следующим образом:
- создание в семье обстановки психологического комфорта;
- соблюдение режима дня с достаточным сном;
- максимальное пребывание ребенка на свежем воздухе;
- регулярное проветривание помещений;
- ежедневные занятия гимнастикой и лечебной физкультурой (по показаниям);
- соблюдение режима питания и диеты;
- достаточный питьевой режим (по показаниям — дополнительное питье);
- контроль за регулярностью мочеиспускания;
- ежедневный оформленный стул;
- тщательный гигиенический уход за наружными половыми органами;
- регулярное диспансерное наблюдение участковым врачом-педиатром;
- наблюдение детским врачом-нефрологом;
- контроль за анализами мочи в зависимости от стадии болезни и по рекомендации участкового врача-педиатра в период ОРВИ, других заболеваний и через 2 недели после выздоровления;
- санация хронических очагов инфекции со стороны ЛОР-органов.
Профилактика инфекций мочевыводящих путей у детей путем вакцинации проводится только в период ремиссии.



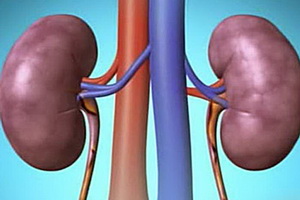
 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи


 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
