Заболевание подагра
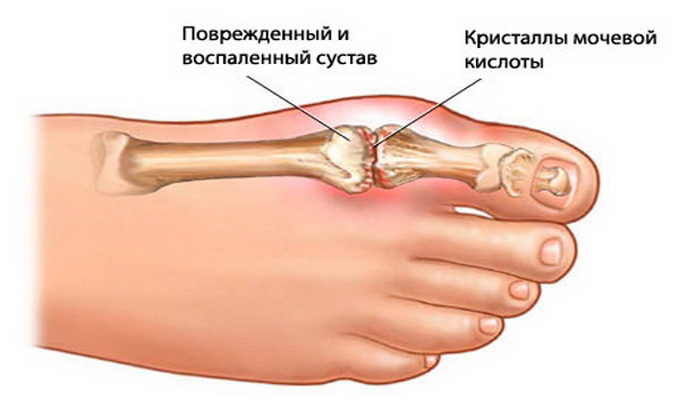
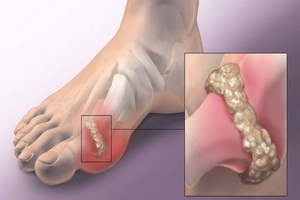 Среди болезней опорно-двигательного аппарата есть такие, которые спровоцированы нарушениями различных видов обмена в организме человека. Симптомы заболевания подагра могут появляться только при отложении кристаллов мочевой кислоты в хрящевой ткани суставов.
Среди болезней опорно-двигательного аппарата есть такие, которые спровоцированы нарушениями различных видов обмена в организме человека. Симптомы заболевания подагра могут появляться только при отложении кристаллов мочевой кислоты в хрящевой ткани суставов.
Среди первичных признаков есть период появления подкожных узелков. В них происходит накопление мочевой кислоты, поэтому они при пальпации болезненные. Затем накопление кристаллов происходит уже непосредственно в хрящах.
Для диагностики используется большой спектр различных анализов и обследований. Большое значение имеет анализ крови, позволяющий определять уровень мочевой кислоты. На рентгенографическом снимке также видны места отложения соли. лечение лекарствами редко дает положительный эффект. Диета и правильное питание позволяют устранить избыток мочевой кислоты из организма.
Возможные причины развития
Подагра — заболевание обмена веществ, связанное с нарушением выведения мочевой кислоты и накоплением ее в организме. Оно протекает периодически повторяющимися приступами острого артрита (воспалением какого-либо сустава), сопровождающегося воспалением синовиальной оболочки сустава, отложением солей мочевой кислоты в тканях.
Подагра чаще развивается после 50 лет. Мужчины болеют в 20 раз чаще, чем женщины, хотя последнее время отмечается рост заболеваемости и у женщин.
Различают первичную подагру (самостоятельное заболевание) и вторичную форму болезни.
Существуют возможные причины, которые являются пусковым механизмом для развития подагры:
- наследственная предрасположенность;
- избыточное питание с употреблением однообразной мясной пищи;
- малоподвижный образ жизни;
- употребление алкогольных напитков (особенно пива, сухих виноградных вин).
Клиническая картина
В своем развитии подагра проходит 3 периода: предшествующий, развивающийся и хроническую подагру. В предшествующий период симптомы подагры отсутствуют, человек еще не больной, но уже и не здоровый. В этом периоде отмечается повышенное содержание мочевой кислоты в крови. Для человека это неощутимо, выявляется только при лабораторных исследованиях. В развивающемся периоде появляются признаки заболевания подагра, при этом чередуются приступы артрита с промежутками полного здоровья и благополучия. Для хронической болезни характерны все специфические первые признаки подагры:
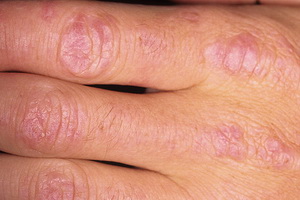
- подагрические узелки — содержат соли мочевой кислоты, окруженные соединительной тканью, образуются при длительном течении болезни более 5-6 лет, локализуются на ушных раковинах, в области локтей, стон, кистей, разгибательных поверхностях предплечий, бедер, голеней);
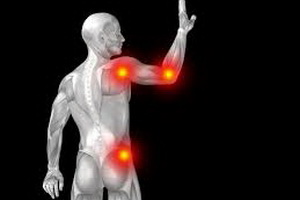
- хронический подагрический артрит (чаще локализуется на суставах ног, проявляется деформацией сустава, ограничением подвижности, костными разрастаниями, подвывихами, хрустом, в дальнейшем туго-подвижностью, атрофией мышц, полной неподвижности сустава;
- внесуставные проявления (почечнокаменная болезнь — проявляется почечной коликой, с возможным развитием пиелонефрита, подагрическая почечная недостаточность — проявляется появлением белка, эритроцитов в моче, повышением артериального давления, в дальнейшем развивается хроническая почечная недостаточность).
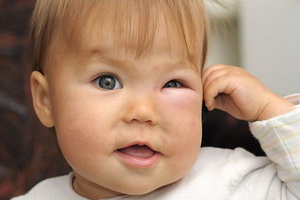
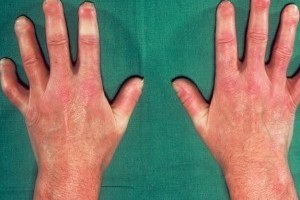
Посмотрите типичные признаки подагры на фото, где проиллюстрированы разнообразные проявления болезни:
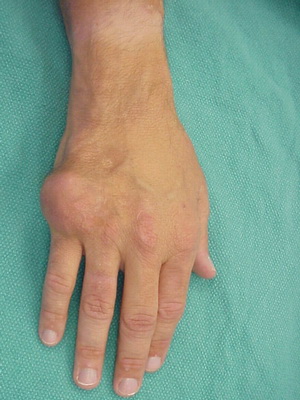
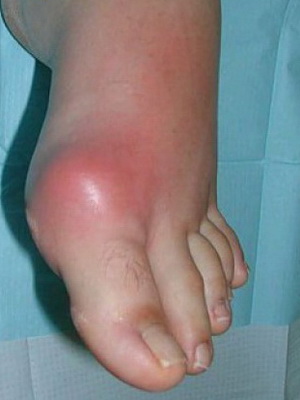
У разных людей проявляются различные первые симптомы, и подагра протекает по-разному. Существует несколько вариантов начала и течения заболевания:
- Типичный острый приступ (классический) возникает среди полного благополучия, внезапно, чаще ночью. Перед приступом могут беспокоить слабость, повышенная утомляемость, незначительное повышение температуры, головная боль, разлитая боль в суставах. Как правило, приступ возникает после употребления жирной мясной пищи, алкоголя, переохлаждения или травмы. Внезапно, ночью возникает резкая боль в большом пальце стопы, опухает, приобретает багрово-синеватый оттенок, на ощупь горячий, кожа над суставом блестит, движения невозможны из-за резкой боли, температура тела поднимается до 38-39 °С. Приступ длится 3-10 дней, затем все проходит, функция сустава восстанавливается. Последующие приступы могут возобновляться не сразу, возможно, через месяцы, годы. В дальнейшем приступы учащаются.
- Подострая форма. Артрит типичной локализации (суставы большого пальца стопы), хотя могут поражаться и крупные суставы (коленные и др.) с неярко выраженными признаками: незначительная боль, отек, легкое покраснение.
- Ревматоидоподобный вариант характеризуется поражением одного или нескольких мелких суставов кистей и лучезапястных суставов. Приступы длятся дольше обычного.
- Псевдофлегмонозная форма. Клиника схожа с клиникой острого инфекционного артрита или флегмоны: резко выраженные явления воспаления сустава, резкое повышение температуры тела до 39 “С, озноб.
- Подагра, протекающая по типу инфекционно-аллергического полиартрита. Данная форма встречается редко. Проявляется как переходящий с одного сустава на другой полиартрит, с быстрым затуханием симптоматики.
- Малосимптомная форма характеризуется скудными клиническими проявлениями: легкое покраснение кожи в области сустава, незначительная болезненность.
- Периартрическая форма характеризуется поражением сухожилий и околосуставных сумок, чаще голеностопного сустава, при этом сустав разрушительным процессом не затрагивается.
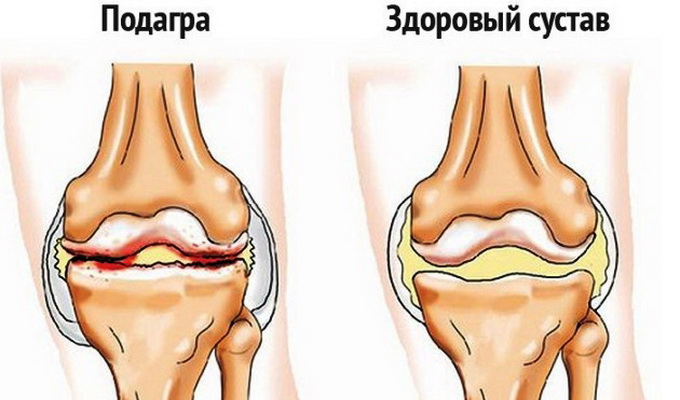
Посмотрите эти симптомы подагры на фото, где представлены больные суставы и общее состояние пациента:
Дополнительные методы исследования
Для подтверждения диагноза необходимо дополнительное обследование, включающее лабораторные и инструментальные методы исследования.
- Общий анализ крови (ОАК). Вне приступа изменений практически не бывает. Во время приступа отмечаются признаки острого воспаления.
- Биохимический анализ крови.
- Рентгенография суставов. Следует отметить, что достоверные рентгенологические признаки подагры появляются после 5-6 лет течения заболевания.
- Исследование синовиальной жидкости.
- Пункционная биопсия подкожных узелков — обнаружение кристаллов мочевой кислоты.
Современные способы лечения подагры
Современное лечение подагры проводится строго по назначению врача и под его наблюдением. Больные, у которых подагра была выявлена впервые, а также в период обострения заболевания должны быть госпитализированы в стационар, в специализированное ревматологическое отделение, где они находятся в течение 7-14 суток, для купирования острого приступа и подбора эффективной терапии. В остальных случаях больные подагрой лечатся и наблюдаются амбулаторно, в поликлиниках по месту жительства у ревматолога, нефролога, в случае отсутствия таковых — у терапевта.
Способы лечения подагры направлены на:
- уменьшение содержания мочекислых соединений в организме (выведение и угнетение их образования);
- купирование острых проявлений подагры;
- лечение хронического артрита;
- лечение внесуставных поражений.
Приводимые ниже методы лечения подагры следует воспринимать как ознакомительную информацию.
- Средства для уменьшения образования камней в почках («Антуран», «Этамид», «Бенемид» и др.) их прием необходимо сочетать с обильным питьем с содержанием щелочей. Наиболее широко применяется «Антуран», его суточная доза для взрослых— 0,4 г внутрь, при длительном (многомесячном) применение дозу уменьшают вдвое. Препарат принимают во время еды, запивая молоком. Противопоказания: выраженные изменения печени, почек, поражение желудочно-кишечного тракта.
- «Аллопуринол» уменьшает образование камней (уратов) в почках. Его назначают после еды, взрослым по 0,3-0,4 г в сутки, при длительном многомесячном применении доза уменьшается. Может вызвать тошноту, рвоту, боли в животе, аллергические явления (сыпь), появление эозинофилов в крови, легкое понижение содержания лейкоцитов в крови, повышение температуры. Противопоказан при язвах желудка и двенадцатиперстной кишки, гепатите.
- Препараты, подавляющие приступ («Бутадион» и его производные, «Индометацин»). Применяют в максимальных терапевтических дозах непродолжительным курсом до исчезновения острых явлений.
В качестве вспомогательных средств используют также «Уродан» и «Атофан».
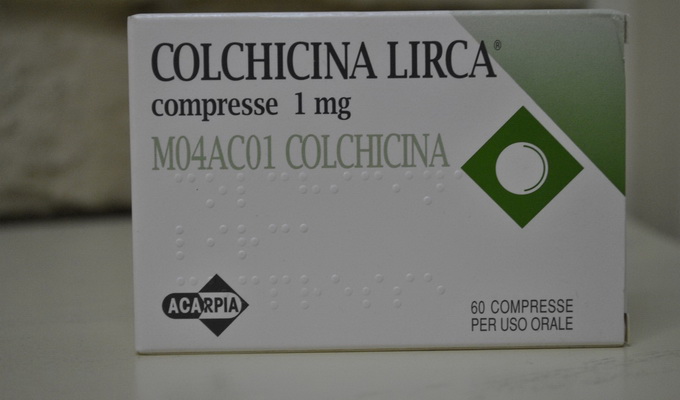
Издавна с успехом используется «Колхицин», действие которого, как полагают, связано с угнетением процесса образования микрокристаллов мочевой кислоты. Показан дробный (через 1 час) прием препарата в течение 1 суток (до 3-4 мг взрослому) коротким курсом. Постоянным побочным действием его является понос, прекращающийся с отменой препарата.
Рацион правильного лечебного питания при подагре
Питание при подагре – это ограничение белка, жиров, запрещение алкоголя. В рационе питания при подагре употребление белка необходимо ограничить до 0,8-1 г на 1 кг массы тела человека, чтобы уменьшить образование мочевой кислоты. При правильном питании при подагре исключаются белковые продукты, которые содержат много пуринов: мясо молодых животных, субпродукты, рыба, икра, дрожжи, какао, шоколад, бобовые, грибы. Мясо и рыбу следует употреблять только в вареном виде не более 2 раз в неделю, следует отметить, что при отваривании до половины содержания в продукте пуриновых веществ выделяется в бульон.

Больным необходимо употребление молока и молочных продуктов, так как они способствуют выведению белковых веществ из организма и не содержат их в себе. Возможно употребление яиц, грецких орехов.
Количество жиров в продуктах при лечебном питании при подагре должно быть нормальное или несколько уменьшено до 0,8-1 г на 1 кг массы тела в сутки. Это должны быть жиры белковых продуктов, несоленое сливочное масло, сливки, сметана и растительное масло. Полностью должны быть исключены из рациона бараний жир, говяжий и свиной жиры, различные комбижиры.
Углеводы в диете при лечении подагры допустимы в нормальном количестве, однако желательно ограничивать легкоусвояемые: сахара, варенья, сиропы, конфеты, мед. Больные подагрой должны в большом количестве употреблять овощи, фрукты, ягоды, соки, так как соки способствуют выведению из организма мочевой кислоты и препятствуют ее отложению в органах.

Фрукты и овощи можно употреблять различные, но особенно полезны для больных подагрой картофель, капуста, огурцы, морковь, томаты, кабачки, тыква, дыни, арбузы, яблоки, абрикосы, сливы, груши, персики, апельсины; из ягод — виноград, вишня, черешня, земляника, черника. Так, один раз в неделю можно сделать овощной или фруктовый разгрузочный день. Возможно употребление мучных и крупяных изделий, белого хлеба.
Общая энергетическая ценность рациона питания при лечении подагры должна быть несколько снижена — 2500-2700 ккал в сутки. Ни в коем случае нельзя переедать! Пища должна быть хорошо обогащена витаминами и микроэлементами, особенно полезны витамины С, Р, РР, В2, В6. Пища должна быть несоленой, так как поваренная соль способствует отложению мочевой кислоты в тканях.

Жидкости рекомендуется пить больше, до 2-2,5 л в сутки. Количество приемов пищи должно быть увеличено до 4-5 раз в сутки. В случаях обострения подагры в течение 1-2 дней показано употребление только жидкости — в виде отвара шиповника, различных овощных, фруктовых и ягодных соков, щелочных минеральных вод, слабого чая с лимоном. Затем с третьего дня начать вводить молочно-растительную диету.
С целью профилактики возникновения подагрических приступов рекомендуется ежедневное соблюдение диеты. Для этого разработано примерное семидневное меню, которое можно воспринимать как-руководство к действию.
Меню 1.
1-й завтрак.
Свежие огурцы, овсяная каша на молоке, отвар шиповника.
Овсяная каша. В кипящее молоко тонкой струйкой всыпать крупу и, помешивая, варить 10-15 мин на слабом огне до загустения, после чего положить соль и размешать.
В кашу можно положить 1-2 ст. ложки масла.
Ингредиенты.На 1 стакан крупы — 5 стаканов молока и 0,5 чайной ложка соли.
2-й завтрак.
Творог со сметаной, кисель фруктовый.
Кисель из сушеных яблок. Перебранные и промытые сушеные яблоки положить в кастрюлю, залить 3,3 стакана горячей воды и в таком виде оставить на 2-3 часа. Затем в этой же кастрюле яблоки поставить на огонь и при медленном кипении варить в течение 30 мин. Отвар процедить сквозь сито в другую кастрюлю, а яблоки протереть, положить их в отвар, добавить сахар, все это перемешать и вскипятить. Полученный яблочный сироп заварить разведенной картофельной мукой.
Ингредиенты.
- На 100 г сушеных яблок — 1\2 стакана сахара,
- 2 ст. ложки картофельной муки.
Обед.
Суп картофельный, кабачки, фаршированные рисом и овощами, со сметанным соусом, клубника с молоком.
Суп овощной. В кипящую воду положить крупно нарезанный картофель и вновь довести ее до кипения. Потом добавить нарезанную и припущенную на сливочном масле морковь, пассерованный на растительном масле нарезанный лук и корни петрушки. Варить овощи до готовности. В конце готовки посыпать суп зеленью.
Ингредиенты.
- 75 г картофеля,
- 20 г моркови,
- 20 г репчатого лука,
- 5 г корня петрушки,
- 5 г сливочного масла,
- 5 мл растительного масла,
- 500 мл воды,
- 3 г затени петрушки.
Кабачки, фаршированные рисом и морковью. Молодые кабачки разрезать поперек на куски шириной 5 см, ложкой удалить сердцевины так, чтобы получить «чашечки», и отварить до полуготовности в подсоленной воде. Рис тоже отварить до полуготовности и промыть кипятком. Морковь натереть на терке, нарезанный лук опустить на несколько секунд в кипящую воду. Затем слить ее, а лук вместе с морковью слегка спассеровать на масле. Положить томат-пасту, подсушенную муку и прогреть. Овощи перемешать с рисом, добавить нарезанную зелень петрушки, чуть посолить и размешать. Этим фаршем наполнить подготовленные кабачки, сложить их в посуду, смазанную маслом, влить немного воды и тушить под крышкой. Незадолго до готовности можно поставить на несколько мин в горячую духовку, чтобы кабачки слегка запеклись. Подавать на стол в том же соусе.
Ингредиенты.
- 170 г кабачков,
- 10 г моркови,
- 50 г риса,
- 10 г репчатого лука,
- 15 мл растительного масла,
- 10 г томат-пасты,
- 5 г муки,
- 4 г петрушки и зелени укропа.
Ужин.
Оладьи творожные, котлеты капустные с маслом, томатный сок.
Оладьи творожные. Творог смешать с мукой, молоком и яйцами. Из полученного теста выпечь на горячей сковороде, смазанной маслом, небольшие оладьи (по 3-4 штуки на порцию).
Ингредиенты.
- 100 г творога,
- 10 г топленого масла,
- 10гмуки,
- 1 яйцо,
- 20г сметаны,
- 25 мл молока.
Котлеты капустные. Капусту мелко нарезать (или натереть на терке), потушить с добавлением молока и масла. Когда она станет мягкой, всыпать манную крупу и прогреть до загустения. Массу немного охладить, добавить сырое яйцо, перемешать. Влажными руками разделать котлеты, запанировать их в муке и обжарить до образования золотистой корочки. Подавать со сметаной.
Ингредиенты.
- 170 г белокочанной капусты,
- 40 мл молока,
- 15 г топленого масла,
- 20 г манной крупы,
- 1/4 яйца,
- 10г муки,
- 20 г сметаны.
На ночь.
Свежие яблоки.
Меню 2.
1-й завтрак.
Салат из сырой моркови со сметаной, каша рисовая молочная, чай с лимоном, яйцо всмятку.
Салат из сырой моркови. Морковь почистить и натереть на мелкой терке. Добавить сметану и перемешать.
Ингредиенты.
- 100 г моркови,
- 20 г сметаны.
Каша рисовая молочная. Промыть рис, засыпать в кипящую воду и варить 5-8 мин, после чего выложить на дуршлаг или решето. Как только вода стечет, переложить рис в кастрюлю с горячим молоком и, помешивая, варить его на слабом огне 15 мин, затем положить сахар, соль, размешать, накрыть крышкой или для упревания поставить на 10-15 мин на водяную баню.
При подаче на стол можно в кашу положить сливочное масло.
Ингредиенты.
- На 1 стакан риса — 4 стакана молока,
- 1 ст. ложка сахара,
- 1/4 чайной ложки соли.
2-й завтрак.
Картофель молодой с огурцом, яблочный сок.
Картофель молодой в молочном соусе. Картофель отварить до готовности и залить соусом. Для приготовления соуса муку поджарить на масле до светло-коричневого цвета. Затем залить молоком и тщательно перемешать.
Ингредиенты.
- 200 г молодого картофеля.
Для соуса:
- 40мл молока,
- 10 г сливочного масла,
- Юг муки.
Обед.
Овощной суп со сметаной, творожная запеканка, кисель молочный.
Суп из овощей с крапивой и сметаной. Перебранную и промытую молодую крапиву погрузить на 2-3 мин в кипяток. Затем откинуть ее на сито, пропустить через мясорубку и тушить с маслом (10-15 мин). Морковь, репчатый лук, корень петрушки пассеровать на масле. За 2-3 мин до окончания пассеровки добавить мелко нарезанный зеленый лук. В кипящую воду положить нарезанный ломтиками картофель и варить до полуготовности. После этого ввести пассерованные овощи и крапиву. За 10 мин до окончания варки добавить белый соус и соль. Для приготовления соуса муку поджарить на масле, долить немного воды и немного проварить все вместе.
Ингредиенты.
- 1 морковь,
- 1 корень петрушки,
- 1 луковица,
- 3 картофелины,
- 1 ст. ложки муки,
- 2 ст. ложки сливочного масла,
- 100 г сметаны,
- 1 л воды,
- побеги молодой крапивы,
- зеленый лук,
- зелень петрушки,
- соль.
Запеканка творожная. Творог протереть через сито. Добавить молоко, яичный белок, сахар и все хорошо перемешать. Подготовленную массу выложить на смазанный маслом противень, смазать сметаной и запечь в духовке. При подаче на стол полить сметаной.
Ингредиенты.
- 75 г творога,
- 50 мл молока,
- 8 г сахара,
- 2 яичных белка,
- 15 г сметаны,
- 3 г сливочного масла.
Кисель молочный. В кастрюлю влить 3 стакана молока, вскипятить и прибавить сахара. Маисовый или картофельный крахмал развести в стакане холодного молока или кипяченной воды, влить в кипящее молоко и, все время, помешивая, кипятить кисель в течение 5 мин на слабом огне.
Для аромата в кисель, пока он горячий, можно прибавить ванилин, 4—5 капель миндальной эссенции или снятую теркой цедру с лимона или апельсина и хорошо перемешать. Разлить горячий кисель в чашки и охладить. Перед подачей к столу кисель можно выложить из чашек на небольшие тарелки. Кисель из соевого или солодового молока приготовляется таким же способом
Ингредиенты.
- На 4 стакана молока — 1\2 стакана сахара
- 2 ст. ложки маисового или картофельного крахмала.
Ужин.
Яблоки, запеченные в белковом омлете, сок фруктовый.
Яблоки, запеченные в белковом омлете. Яблоки почистить и нарезать небольшими кусочками. Белки взбить с молоком. Затем соединить фрукты с белками и молоком. Вылить смесь на сковороду с растопленным маслом и жарить, прикрыв крышкой. Готовый омлет свернуть в виде пирожка и сразу же подавать на стол.
Ингредиенты.
- 2 яичных белка,
- 25 г яблок,
- 15 г сливочного масла,
- 50 мл молока.
На ночь. Кефир.
Методы и рецепты народной медицины в лечении подагры
Травы широко применяются для купирования приступа подагры как в научной, так и в народной медицине. В научной медицине лечения подагры травами применяются: баклажаны, виноград культурный, земляника лесная, капуста огородная, смородина черная, сосна обыкновенная, томаты. В народных методах лечения подагры применяются: багульник болотный, береза повислая, брусника, бузина черная, горечавка желтая, горечавка перекрестнолистная, грыжник гладкий, дягиль лекарственный, земляника лесная, липа, лопух большой, ольха серая, редька, репешок обыкновенный, рододендрон, ромашка аптечная, фиалка трехцветная, хвощ полевой, череда трехраздельная, черника, чеснок, чистотел, яблоня лесная. Для применения лекарственных растений из них приготавливают настои и отвары. От правильности приготовления растительного препарата во многом зависит оказываемый лечебный эффект. При нарушении технологии приготовления трава не только не окажет положительного эффекта, но может нанести вред. Поэтому предлагаем несколько общих правил приготовлени
я настоя или отвара.

В домашних условиях допускается приготовление отваров и настоев на небольшом огне, в эмалированной посуде с закрытой крышкой. Настои и отвары хранить следует в прохладном месте, в холодильнике при температуре не выше +10 °С. Оптимальный режим хранения от +3 °С до +5 °С. Срок хранения — не более 2 суток. Использовать лечение подагры народной медициной можно только под постоянным контролем со стороны лечащего врача.
Вот несколько народных рецептов лечения подагры с помощью трав и растительного сырья:
- Рецепт 1. 5 граммов березовых почек залейте 1 стаканом воды (можно на 15 граммов березовых почек 3 стакана воды). Прокипятите, закрыв крышкой, 15 мин на слабом огне. Сняв с огня, кастрюлю укутайте газетой и теплым пуховым платком, оставьте на 1 час. После чего жидкость процедите. Пейте по 1 /4 стакана 4 раза в день через 1 час после еды.
- Рецепт 2. Залейте 1 стаканом кипящей воды 1 столовую ложку сухих березовых листьев (3 ст. ложки на 3 стакана воды) и, укутав кастрюлю, оставьте на 6 часов. Затем процедите. Пейте по 1/2 стакана два-три раза в день.
- Рецепт 3. Березовый сок по 1/2-1 стакану 3 раза в день.
- Рецепт 4. Ягоды брусники свежие, моченые или вареные.
- Рецепт 5. 1 чайная ложка листьев брусники на 1,5 стакана кипящей воды. Кастрюлю укутайте газетой и теплым пуховым платком, оставьте на 1 час. После чего жидкость процедите. Пейте по 1/2 стакана 3-4 раза в день до еды.
Ортопедическое лечение
Для более быстрого стихания процесса рекомендуется ограничение подвижности пораженного сустава на срок 10-12 дней. Ортопедическое лечение заключается в фиксации пораженного сустава в нормальном для верхней конечности и в функционально выгодном положении для нижней конечности с помощью гипсовых лонгет, пластмассовых шин или специальных отрезов.

Гипсовые лонгеты изготавливают из шестислойных прогипсованных бинтов, которые замачивают в воде, накладывают на заднюю или переднюю поверхность пораженного сустава без подкладки, непосредственно на кожу, с захватом нижележащего сустава. Лонгет, пока гипс не затвердел, моделируют ладонями без давления на выступающие точки. Когда гипс затвердел, лонгет осторожно снимают, остатки гипса с кожи смывают теплой водой, лонгет прокладывают фланелевой или другой плотной мягкой тканью и прибинтовывают к пораженному суставу.
По стихании острых явлений (через 10-14 дней) лонгет снимают и назначают лечебную физкультуру или аппаратотерапию для разработки движений в суставе.
Кроме индивидуально сделанного лонгета, можно использовать уже готовые, фиксирующие, ортопедические приспособления — ортезы. Ортезы могут быть регулируемые и нерегулируемые, бандажи, туторы. Правильно подобрать ортез поможет врач. В зависимости от пораженного сустава они могут предназначаться для плечевого, локтевого, лучезапястного, коленного, голеностопного суставов, надколенника, стопы, мелких суставов кисти и др.
Санаторно-курортное лечение в период отсутствия симптомов подагры. Оно позволяет затормозить заболевание на начальных стадиях и продлить период отсутствия симптомов на более длительный срок. Вместе с природными лечебными факторами на курортах широко используются методы физиотерапии, лечебной гимнастики, диетотерапии, массажа, лечебной физкультуры. Это позволяет в некоторых случаях снизить дозировку лекарственных препаратов или совсем отказаться от них. В качестве природных лечебных факторов используют море (талассотерапия), песок (псамммотерапия).
Профилактика.
Для предупреждения развития подагры необходимо проводить профилактические мероприятия, которые предусматривают выявление в детстве и юности угрожаемых по подагре контингентов, страдающих стойким бессимптомным содержанием мочевой кислоты в крови, и лиц, в семьях которых имеются больные подагрой. Таким лицам показаны малобелковая диета (смотри выше), ограничение жиров в пище, обильное питье. В некоторых случаях — даже предупредительное назначение специальных средств.




 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи


 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
