Болезнь системный дерматомиозит
 Системный дерматомиозит без правильного и своевременного лечения неизбежно приводит к инвалидности. В настоящее время болезнь дерматомиозит диагностируется успешно уже на ранних стадиях. Поэтому при выявлении симптомов дерматомиозита лечение и восстановление можно начинать практически сразу же.
Системный дерматомиозит без правильного и своевременного лечения неизбежно приводит к инвалидности. В настоящее время болезнь дерматомиозит диагностируется успешно уже на ранних стадиях. Поэтому при выявлении симптомов дерматомиозита лечение и восстановление можно начинать практически сразу же.
Заболевание дерматомиозит может начинаться остро с появления разлитой боли по крупным суставам верхних или нижних конечностей. Хотя чаще начало менее бурное. Все может случиться в момент выздоровления после перенесенной простуды или ангины. При перестройке иммунной системы может произойти сбой, и она начнет атаковать ткани собственного организма. Правильная диагностика с помощью специальных исследований позволяет давать положительный прогноз на оставшуюся жизнь.
Дерматомиозит — тяжелое заболевание, особенностью которого является системное поражение мышц (нередко с развитием распространенного отложения кальция и образованием неподвижности суставов), кожи и внутренних органов.
Причины заболевания до конца не выяснены, предполагается, что определенное значение в развитии дерматомиозита имеет вирусная инфекция и генетические факторы.
Пусковыми факторами заболевания могут быть обострение очаговой инфекции, физические и психические травмы, переохлаждение, перегревание, долгое нахождение на солнце с развитием солнечного ожога, вакцинация, лекарственная аллергия.
Клиническая картина проявления дерматомиозита
Начало заболевания обычно постепенное, клиническая картина стертая. При первом проявлении дерматомиозита больные жалуются на усиливающуюся слабость в верхних отделах рук и ног. У некоторых больных мышечная слабость нарастает в течение нескольких лет (5-10 лет). Менее характерно острое начало, когда в течение 2-4 недель появляются резкие боли и слабость в мышцах, повышается температура тела и быстро развивается тяжелое состояние больного. Иногда заболевание начинается с таких признаков дерматомиозита, как кожные высыпания, сосудистая патология и суставной синдром.
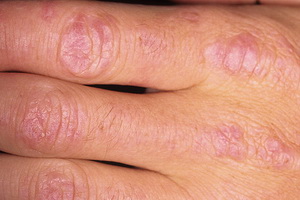
Поражение мышц характеризуется резко выраженной слабостью верхних отделов мышц рук и ног, а также мышц шеи. Эти симптомы дерматомиозита приводят к тому, что больному трудно подняться с постели, умываться, одеваться, входить в транспорт, выполнять обычную повседневную работу. В очень тяжелых случаях больные не могут приподнять голову с подушки и удержать ее (голова падает на грудь), не могут ходить без посторонней помощи, удерживать в руках даже нетяжелые предметы. При вовлечении в воспалительный процесс мышц глотки, пищевода, гортани нарушается речь, появляются приступы кашля, затруднение при глотании пищи, поперхивание.
Нижние отделы мышц рук и ног вовлекаются в процесс реже и в меньшей степени. При осмотре мышцы болезненны, отечны, при длительном течении заболевании отмечается атрофия мышц. При поражении межреберных мышц и диафрагмы нарушается дыхание, больному трудно вдыхать и выдыхать воздух, вследствие чего развивается воспаление легких. Мышцы лица и глаз поражаются крайне редко.
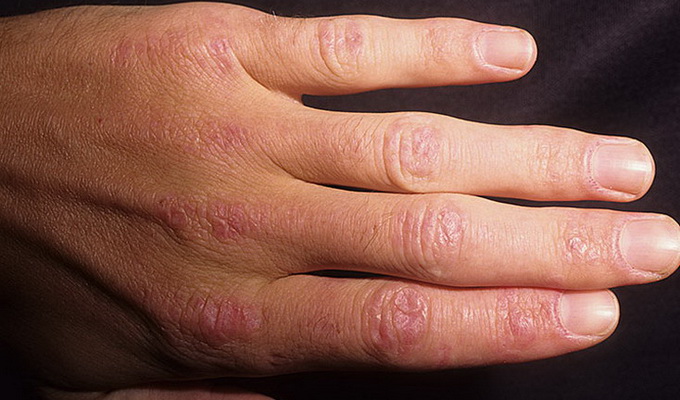
Поражение кожи при дерматомиозите проявляется красными пятнами в области верхних век (в виде «очков»), скул, крыльев носа, носогубной складки, области верхних отделов груди, спины, локтевых, коленных суставов, мелких суставов кистей. Покраснение и шелушение ладоней. Покраснение и шелушение в области суставов пальцев кистей. Исчерченность и ломкость ногтей, а также покраснения вокруг ногтевого ложа. Одним из вариантов поражения кожи при дерматомиозите является чередование темных и осветленных участков кожи в сочетании с сосудистыми звездочками, сухостью, шелушением и отвердением кожи.
Поражение слизистых оболочек характеризуется покраснением, отеком, воспалением слизистой глаз, полости рта, нёба, глотки.
Суставной синдром представлен в виде болей во всех суставах рук и ног. Причем у детей суставной синдром встречается в 2 раза чаще, чем у взрослых. Может появляться уже в начале заболевания, а в редких случаях опережать классическую клинику дерматомиозита на несколько месяцев или даже лет. Боль в суставах имеет обычно симметричный характер, поражая лучезапястные, коленные, голеностопные и суставы пальцев, редко поражаются суставы шейного отдела позвоночника. Боли возникают спонтанно, чаще бывают умеренными, нестойкими, но могут быть и упорными, особенно в ночные часы, нарушая сон. При полиартрите той же локализации обычно имеет место подострое воспаление без особого повышения местной температуры, при ощупывании отмечаются болезненность, уплотнение околосуставных тканей и ограничение движений в суставе. Может наблюдаться симптом утренней скованности. При длительном течении полиартрита формируется стойкая деформация суставов, чаше межфаланговых, с развитием подвывихов.
Отложение солей кальция в мягких тканях наиболее часто наблюдается у подростков при развитии заболевания, реже у взрослых. Отложения солей кальция располагаются подкожно, внутрикожно, в мышечных оболочках (фасциях) вблизи пораженных мышц, в мышцах. Наиболее характерное расположение — это область плечевых и тазобедренных суставов, а также может быть в области коленных и локтевых суставов, в области ягодиц. При подкожном отложении кальция возникают язвы, выход кальция наружу в виде порошка. Больной становится инвалидом.
Поражение сердца проявляется ускорением частоты сердечных сокращений, умеренным расширением границ сердца, приглушением тонов, чаще в области верхушки, аритмией, повышением артериального давления. Поражение сердца при дерматомиозите возникает довольно часто, особенно при преимущественном поражении мышц.
Поражение легких характеризуется развитием пневмонии, одышкой, рассеянным по всем полям сухими хрипами, кашлем.
Поражение органов пищеварения проявляется снижением аппетита, трудностями при глотании, болями в животе. У трети больных увеличивается печень и нарушается ее функция.
Поражение почек при дерматомиозите отмечается редко и характеризуется развитием гломерулонефрита, что проявляется наличием белка в моче, отеками, повышением артериального давления и др.
Поражение нервной системы для дерматомиозита не характерно, однако может встречаться и проявляться выраженными потливостью, похолоданием конечностей и др.).
Поражение эндокринной системы проявляется снижением функции половых желез, надпочечников, возникает при тяжелом течении заболевании.
Диагностические критерии дерматомиозита
Существуют различные диагностические критерии дерматомиозита, согласно которым врач может уточнить поставленный диагноз и дать более точные рекомендации пациенту.
Классификация дерматомиозита подразумевает следующие клинические варианты:
- Острое течение характеризуется распространенным поражением мышц, вплоть до обездвиженности, нарушением глотания, кожными проявлениями, поражением сердца и других органов. Эта форма дерматомиозита заканчивается летальным исходом через 2-6 мес. от начала заболевания. При своевременном и адекватном лечении гормонами возможен переход в подострую или хроническую форму течения заболевания.
- Подострое течение характеризуется более медленным, постепенным развитием заболевания. Только через 1-2 года отмечается проявление типичных классических признаков заболевания.
- Хроническое течение — наиболее благоприятная форма развития заболевания. При этом дерматомиозит протекает циклично, чередующимися периодами благополучия и заболевания, проявляется мышечной слабостью, мышечными болями, покраснениями.
По степеням активности:
- I степень активности характеризуется увеличением скорости оседания эритроцитов до 20 мм/ч.
- II степень активности характеризуется увеличением скорости оседания эритроцитов от 21 до 40 мм/ч.
- III степень активности характеризуется увеличением скорости оседания эритроцитов более 40 мм/ч.
Периоды дерматомиозита:
- Первый период — начальный длится от нескольких дней до месяца и более. Он проявляется мышечными и кожными признаками, покраснением и отеком век, общим недомоганием, повышением температуры.
- Второй период — период выраженных клинических проявлений. Ярко выражены основные признаки дерматомиозита: поражение кожи, мышц, общее состояние.
- Третий — поздний период осложнений.
Дополнительное исследование в диагностике дерматомиозита включают в себя:
- Общий анализ крови.
- Биохимический анализ крови.
- Иммунологический анализ крови.
- Исследование ткани кожно-мышечного лоскута.
- ЭКГ.
- Рентгенологическое исследование.
Принципы современной терапии
Лечение дерматомиозита проводится под наблюдением врача-ревматолога. Рекомендуется строго следовать его назначениям. Приводимое ниже лечение следует воспринимать как ознакомительную информацию.
При системных заболеваниях соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит) лечение суставного синдрома проводится на основе общих принципов современной терапии. Учитываются лишь особенности течения заболевания и индивидуальная реакция каждого больного на фармакологические средства.
- Нестероидные противовоспалительные средства назначают, так же, как и при системном процессе, самостоятельно при минимальной активности хронического процесса, а в других случаях в сочетании или последовательно с гормонами.
- Противоаллергические антигистаминные и симптоматические средства назначают для улучшения обменных процессов в тканях («АТФ», «Кокарбоксилаза», «Ангиотрофин» или «Депоподутин», витамины В1, В6, В15).
- Гормоны применяют в достаточно больших дозах. Наиболее широко применяется «Преднизолон» в связи с хорошей его активностью. Начальные дозы «Преднизолона» должны составлять 1-2 мг на 1 кг массы тела больного в сутки (60-100 мг в сутки для взрослого пациента). Как правило, улучшение начинается через 1-4 недели после начала приема препарата, однако у некоторых больных эффект может наступить лишь через 3 мес. С началом улучшения состояния больного (уменьшение выраженности мышечной слабости) дозу препарата начинают снижать на 5 мг в день каждые 4 нед. Уменьшение дозы проводится под строгим наблюдением врача и контролем лабораторных данных. При достижении дозы 40 мг схему лечения обычно меняют. Пациенты переходят на прием препарата в дозе 80 мг через день для того, чтобы уменьшить возможность проявления побочных эффектов. Лечение «Преднизолоном» может длиться несколько лет, но попытки прекратить применение препарата нужно предпринимать каждый год, если течение болезни стабильное. Если полной отмены гормональной те
рапии достигнуть не удается, возможно сочетанное применение «Преднизолона» и препаратов для сдерживания процесса деления клеток, что позволяет значительно снизить дозу гормона. - Подавляющие иммунитет препараты применяют, если болезнь протекает тяжело, гормоны не дают должного эффекта или повторные обострения заболевания очень часты. Препаратами выбора при дерматомиозите является «Азатиоприн» (2,5-3,5 мг на 1 кг массы тела больного в несколько приемов) и «Метотрексат», реже «Циклофосфамид». Применение этих препаратов имеет ряд побочных эффектов. К ним относятся угнетение костного мозга, выпадение волос, те или иные нарушения со стороны желудочно-кишечного тракта, повреждающее действие на яички и яичники (включая потенциальное генетическое повреждение), а также состояния, связанные с хронической недостаточностью иммунной защиты. Учитывая это, необходимо еженедельно контролировать картину крови.
Ортопедическое лечение
Необходимо соблюдение ортопедического режима, который заключается в сне на жесткой кровати при положении суставов в функционально выгодном положении, что достигается подкладыванием под матрац щита.
Днем не рекомендуется длительное время сидеть в неподвижной позе. При сидячей работе периодически (каждые полчаса) следует вставать, полностью выпрямлять ноги и походить. В течение дня показано несколько раз ложиться на жесткую постель и принимать расслабленное положение с возможно полным выпрямлением конечностей.
При остром артрите для более быстрого стихания процесса рекомендуется пассивной обездвиживание на срок 10-12 дней. Оно заключается в фиксации пораженного сустава в среднефизиологическом для верхней конечности и в функционально выгодном положении для нижней конечности с помощью гипсовых лонгетов, пластмассовых шин или специальных ортезов. Гипсовые лонгеты изготавливают из шестислойных прогипсованных бинтов, которые замачивают в воде, накладывают на заднюю или переднюю поверхность пораженного сустава без подкладки, непосредственно на кожу, с захватом нижележащего сустава. Лонгет, пока гипс не затвердел, моделируют ладонями без давления на выступающие точки. Когда гипс затвердел, лонгет осторожно снимают, остатки гипса с кожи смывают теплой водой, лонгет прокладывают фланелевой или другой плотной мягкой тканью и прибинтовывают к пораженному суставу.
Кроме индивидуально сделанного лонгета можно использовать для ортопедического лечения уже готовые фиксирующие ортопедические приспособления — ортезы. Они могут быть регулируемые и нерегулируемые, бандажи, туторы. Правильно подобрать ортез поможет врач. В зависимости от пораженного сустава они могут предназначаться для плечевого, локтевого, лучезапястного, коленного, голеностопного суставов, надколенника, стопы, мелких суставов кисти и др.
По стихании острых явлений лонгет (или ортез) снимают и назначают лечебную физкультуру для разработки движений в суставе.
При уже сформировавшейся деформации сустава назначают прерывистую фиксацию с помощью гипсовых лонгетов, пластмассовых шин или специальных меняющих угол фиксации ортезов. Производят ненасильственное ручное исправлении деформации пораженного сустава и исправленное положение фиксируют на 10-14 дней. В течение дня лонгет снимают для туалета и лечебной физкультуры. Через 10-14 дней лонгет окончательно снимают и заменяют новым. После повторного ненасильственного исправления суставной деформации лонгеты меняют до тех пор, пока не будет достигнута коррекция, которую закрепляют путем тренировки определенных групп мышц. Прерывистую фиксацию проводят по стихании острого или вяло текущего воспалительного процесса. Ее можно продолжать в течение нескольких лет.
Местное лечение
Местное лечение с помощью препаратов «Лидазы» и «Ронидазы». Первоначально назначают 5-6 курсов в год в возрастной дозировке с интервалом 2 месяца при чередовании с витаминами В1, В6, В15. На курс лечения рекомендуется 15 инъекций «Лидазы». Первоначально берутся малые дозы препарата, в дальнейшем, при отсутствии местных аллергических реакций (зуд, покраснения кожи), доза увеличивается до возрастной. Иногда «Лидазу» заменяют на «Алоэ» или «Стекловидное тело», также оказывающие рассасывающее действие.
Реабилитационные мероприятия:
- Физиотерапевтическое лечение: кислородно-жемчужные, радоновые, сероводородные ванны, ионофорез с «Лидазой» и «Ронидазой», парафиновые аппликации, душ-массаж.
- Санаторно-курортное лечение практически не применяется.
- Массаж относится к реабилитационным мероприятиям и является одним из необходимейших звеньев комплексного лечения дерматомиозита. Массаж укрепляет и делает более подвижным суставной аппарат, повышает работоспособность и выносливость мышц. Кроме местного воздействия, массаж оказывает общее влияние на функцию ряда органов и систем и всего организма в целом. Это осуществляется через рефлекторные зоны. При общем массаже улучшаются дыхание, кровообращение, функция пищеварительных желез, кроветворных органов, улучшаются тканевой обмен, общая иммунологическая устойчивость организма, улучшается функция нервной системы. Общее воздействие массажа сказывается на повышенном образовании в коже биологически активных веществ и поступлении их в общий кровоток. При дерматомиозите применяют обычный, сегментарный или точечный массаж.
Наиболее часто применяется ручной массаж. Он представляет собой последовательность различных механических приемов воздействия на поверхность тела человека (поглаживание, растирание, разминание, поколачивание, вибрация), место, длительность и частота применения которых может меняться в зависимости от местных изменений, их динамики и места расположения массируемого участка.
Поглаживание — один из наиболее щадящих приемов массажа. Он оказывает успокаивающее действие, однако при этом улучшает кровоток и лимфоток. Этот прием обычно применяют при массаже суставов, а также в начале и конце сеанса общего массажа. После поглаживания следует растирание. Этот прием является более энергичным, чем поглаживание.
Растирание может быть поверхностным и глубоким. Поверхностное растирание применяют при массаже суставов. Глубокое растирание — при массаже сухожилий фасций, при спайках и рубцовых изменениях. После растирания следует разминание. Оно оказывает наибольшее влияние на мышцы и рефлекторно — на весь организм.
Самый энергичный прием массажа — это поколачивание. Этот прием вызывает сокращение мышц, покраснение кожи в области сустава, оказывает рефлекторное возбуждающее действие на весь организм.
Вибрация — прием, осуществляемый путем мелких сотрясений тканей. Его можно осуществлять при помощи аппаратов.
Лечебная физкультура
Лечебную физкультуру назначают, учитывая возраст, клинические показатели заболевания, сопутствующие и осложняющие патологические процессы, тренированность организма. Лечебную гимнастику проводят малогрупповым или индивидуальным методом. Занятия необходимо проводить в теплом помещении, желательно через 1,5-2 ч после тепловой процедуры.

Темп занятий медленный, физическая нагрузка умеренная. Не рекомендуются упражнения с тяжелыми снарядами, а также упражнения, выполняемые с высокой интенсивностью. Необходимо учитывать быструю утомляемость больных, сниженную резервную способность сердечно-сосудистой системы. Наряду с разработкой контрактур рекомендуется проведение упражнений для восстановления мимики и артикуляций. Мимической гимнастикой необходимо заниматься 3-4 раза в день.
Можно выполнять упражнения и без всяких приспособлений, например, давить ладонь на ладонь перед грудью или стараться расцепить сцепленные перед грудью руки. Вы можете почувствовать, как напрягаются мышцы груди, плеча и рук. Втягивание живота также является изометрическим упражнением. Таким образом, изометрические упражнения не только эффективно сжигают калории, но и укрепляют, расслабляют и тонизируют мышцы.
Лечебная физкультура (пассивные упражнения в острой стадии, по мере выздоровления: изометрические, а затем изотонические упражнения, при хроническом течении — анаэробные).
При выраженных контрактурах (значительное ограничение движения в суставе) назначают механотерапию. Механотерапия — один из эффективных методов двигательного воздействия на опорно-двигательный аппарат специальным набором приспособлений. Механотерапевтические аппараты обеспечивают разработку (пассивными или пассивно-активными движениями) контрактур, тугоподвижности тех или иных частей тела. Целью механотерапии является увеличение объема движений в пораженных суставах, растяжение уплотненных (склеротическим или рубцовым процессом) тканей, укрепление скелетных мышц.
Применяется лечебная аппаратура, которая позволяет дозировать нагрузку изменением высоты крепления груза на маятнике и величиной угла установки, определенным ритмом движений и длительностью процедуры. Величина нагрузки подбирается индивидуально. Необходимо вначале применять более щадящую методику (длительность 2-3 мин, медленный темп, ограничение амплитуды колебаний маятника).
При усилении болей в процессе проведения процедуры необходима временная остановка движений или прекращение сеанса. В дальнейшем при хорошей переносимости процедуры можно постепенно усиливать нагрузку, увеличить время воздействия (до 10 мин на один сустав), увеличить массу груза на 50-75%. Чем сильнее выражен болевой синдром в начале лечения, тем осторожнее следует увеличивать нагрузку.
При проведении механотерапии могут наблюдаться неприятные ощущения у больного (усиление болей в суставах и мышцах, усталость, слабость, головокружение). Появление этих признаков, а также внешний вид больного (побледнение или покраснение лица, потливость) заставляют отменить процедуры на 1-3 дня.
При разработке нескольких суставов общая длительность первых сеансов не должна превышать 8-12 мин, а к концу курса процедура может быть продлена до 25-30 мин. На курс назначают 10-15 сеансов. Процедуру механотерапии лучше проводить после теплового воздействия (минеральные ванны, лечебная грязь, диатермия и др.), когда ткани более податливы, снижен болевой синдром.
После проведения механотерапии показан легкий массаж. Противопоказания к механотерапии, следующие: активный воспалительный процесс в суставе, подлежащем разработке, выраженный болевой синдром, признаки разрушения костной ткани, полное отсутствие движения в суставе.
Профилактика такая же, как при системной красной волчанке. Различают первичную и вторичную профилактики. При первичной профилактике болезни необходимо выделение группы детей, угрожаемых по возможному развитию распространенных заболеваний соединительной ткани. Это дети с так называемым инфекционным аллергическим синдромом, имеющие повышенную чувствительность к ряду факторов среды.
Им с большой осторожностью должны проводиться физиотерапевтические процедуры, все виды вакцинаций, применяться антибиотики, плазма, кровь. Кроме того, необходимо устранение длительного пребывания на солнце и переохлаждения.
Вторичная профилактика предусматривает максимально раннее выявление болезни и дальнейшее прогрессирование процесса. В связи с этим проводится регулярная диспансеризация, желательно кардиоревматолога, с регулярным обследованием и коррекцией лечения. Больные с заболеваниями освобождаются от всех профилактических прививок. Этим больным противопоказано переутомление, переохлаждение, длительное пребывание на солнце, физиотерапевтические процедуры, стрессовые ситуации. В весенне-осенний период больным, находящимся на поддерживающей кортикостероидной терапии, дополнительно рекомендуются большое внимание уделяется раннему выявлению и лечению очагов хронической инфекции. Детям, находящимся на гормональной терапии, необходима организация обучения на дому. Больные на амбулаторном наблюдении должны регулярно получать курсы лечебного массажа и лечебной физкультуры.





 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи



 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
