Диабетическая ангиопатия нижних конечностей и как её лечить
 Диабетическая ангиопатия нижних конечностей, как следует из названия, является заболеванием, присущим исключительно людям, которые страдают от диабета. На начальной стадии диабетической стопы, пока воспалительный процесс не так ярко выражен, а также на стадии ремиссии возможно лечение недуга при помощи физиотерапевтических методов. В запущенных случаях не обойтись без операции.
Диабетическая ангиопатия нижних конечностей, как следует из названия, является заболеванием, присущим исключительно людям, которые страдают от диабета. На начальной стадии диабетической стопы, пока воспалительный процесс не так ярко выражен, а также на стадии ремиссии возможно лечение недуга при помощи физиотерапевтических методов. В запущенных случаях не обойтись без операции.
Симптомы и развитие диабетической ангиопатии
Диабетическая ангиопатия конечностей развивается у людей, страдающих сахарным диабетом, и характеризуется поражением как мелких (микроангиопатия), так и крупных сосудов (макроангиопатия). Внутри сосудистых стенок происходит накопление жира, что способствует нарушению тканевого кровоснабжения. В результате могут возникнуть ишемическая болезнь сердечной мышцы и заболевание периферических сосудов.
Симптомы диабетической ангиопатии нижних конечностей:
- Проявления нейропатии (поражения периферических нервов) с потерей поверхностной и глубокой чувствительности и различной степени выраженности — от чувства жжения и онемения отдельных участков или всей стопы до выраженного болевого синдрома
- Появление трофических язв и даже гангрены пальцев стоп при сохраненной пульсации периферических артерий. Инфицирование стоп может возникнуть после незначительной травмы, трещин, некроза кожи и проявиться остеомиелитом костей дистального отдела стопы или гангреной всей стопы
- Сочетание поражения сосудов нижних конечностей с изменениями в сосудах внутренних органов (ретино- и нефропатии)
Развитие и прогрессирование ангиопатии и нейропатии нижних конечностей зависит от многих факторов: от возраста больного, от того, когда и каким типом диабета он заболел, от длительности его «диабетического стажа», от сопротивляемости организма, но главным образом — от уровня сахара в крови. Если показатель сахара постоянно очень высокий, ангиопатия и нейропатия могут развиться в течение года; в иных случаях — в течение 2-10 лет. При хорошо компенсированном диабете эти явления тоже возникнут, но в преклонном возрасте и скорее как следствие возрастных, а не диабетических изменений. Большую негативную роль в их появлении играют курение и артериальная гипертензия.
Виды синдрома диабетической стопы
Диабетическая стопа (термин, характеризующий одновременное наличие патологии сосудов, диабетического поражения нервов, трофических расстройств стопы и ее деформации) — одно из самых тяжелых осложнений сахарного диабета, потому что оно приводит к ампутациям.
Фото и методы лечения диабетической стопы представлены на этой странице.
Чем опасна диабетическая стопа:
- Гнойные поражения и омертвение тканей ног встречаются у 4-10 % людей с сахарным диабетом в развитых странах и у 15 % — в развивающихся странах;
- Гангрена нижних конечностей в 17 раз чаще бывает у больных диабетом, чем у людей без диабета;
- Каждый час в мире ампутируют 55 ног у больных сахарным диабетом;
- Половине больных, которым ампутировали одну ногу, ампутируют и вторую в течение следующих 1-5 лет;
- 40 % людей умирают в течение пяти лет после ампутации;
- Если впервые возникшая на стопе язва зажила, у 7 из 10 пациентов она снова появится в течение 5 лет.
Развитие синдрома диабетической стопы — это последствие поражения нервов и сосудов конечностей.
Различаются следующие виды синдрома диабетической стопы:
- Нейропатическая диабетическая стопа характеризуется трофическими изменениями нижней конечности, которые возникают на фоне поражения нервного аппарата стопы. Клинические проявления данной формы — сухость и шелушение кожи, снижение потоотделения, деформация костей стопы, спонтанные переломы, плоскостопие, снижение чувствительности стопы к теплу, прикосновению, боли.
- Ишемическая диабетическая стопа образуется за счет поражения крупных (атеросклероз) и мелких (микроангиопатия) сосудов конечностей. Само название патологии говорит о том, что в данном случае трофические изменения тканей стопы происходят по причине нарушения циркуляции крови и недостатка кислорода в тканях ноги. Симптомы ишемической стопы — выраженный, стойкий отек стопы, боли в ногах во время ходьбы (перемежающая хромота), быстрая утомляемость ног, пигментация кожи, появление волдырей.
- Существует и смешанная форма диабетической стопы, когда у одного пациента имеются изменения нервных и сосудистых трофических изменений стопы одновременно. Эта форма диабетической стопы чаще всего встречается у больных с большим «стажем» сахарного диабета.
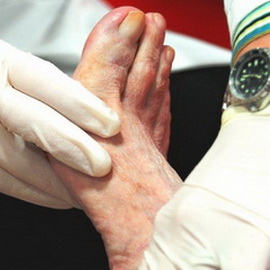
Фото диабетической стопы различных видов представлены ниже:

Трофическая язва и диабетическая гангрена нижних конечностей
Трофические язвы при сахарном диабете чаще всего возникают на ногтевых фалангах пальцев стопы, иногда на пятках. Как правило, возникновению трофических язв при диабетической стопе способствуют натоптыши, микротравмы при ношении неудобной обуви или как результат неудачного педикюра, ожоги стопы, ссадины и т. д. Пораженный участок кожи становится легко травмируемым и уязвимым для проникновения вредных микроорганизмов. В результате даже такие небольшие повреждения не заживают в течение нескольких недель, а углубляются и расширяются, превращаясь в трофическую язву.
Возникшая диабетическая трофическая язва часто инфицируется стафилококками, стрептококками и другими микроорганизмами. Патогенные микроорганизмы продуцируют фермент, расплавляющий ткани, что ведет к распространению некротических изменений на большой площади. В тяжелых случаях происходит тромбоз мелких сосудов и, как следствие, вовлечение в процесс новых обширных участков мягких тканей, развивается гангрена.
Диабетическая гангрена стопы — это некроз, или отмирание, тканей живого организма. Она является самой тяжелой формой диабетической стопы. Чаще всего такая диабетическая гангрена нижних конечностей развивается у пациентов с уже имеющимися тяжелыми сосудистыми поражениями голени и стоп в случае присоединения к ним анаэробной инфекции. Еще раз напомним, что у больных сахарным диабетом гангрена может развиться даже в результате незначительных (для здорового человека) повреждений, например вросшего ногтя, хронической микротравмы и т. д.
Как и чем лечить синдром диабетической стопы
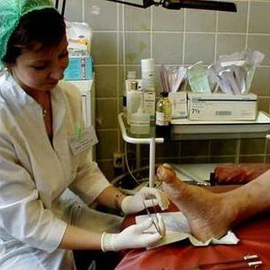 Здесь вы узнаете о лечении и профилактике диабетической стопы, а также о том, что делать, чтобы избежать этого заболевания.
Здесь вы узнаете о лечении и профилактике диабетической стопы, а также о том, что делать, чтобы избежать этого заболевания.
Необходимо следовать 4 основным рекомендациям:
- поддерживать сахар крови на уровне, близком к норме;
- постоянно следить и ухаживать за ногами;
- регулярно посещать врача-подолога;
- бросить курить.
Длительное повышенное содержание глюкозы в крови поражает сосуды и нервы нижних конечностей, и лечение синдрома диабетической стопы связано в первую очередь с тщательной и стабильной коррекцией уровня сахара крови.
При лечении диабетической стопы применяют медикаментозные, немедикаментозные и хирургические методы.
Медикаментозная терапия:
- препараты, улучшающие тканевой метаболизм (солкосерил, актовегин);
- гиполипидемические препараты (как правило, больные диабетом в большей степени страдают атеросклерозом и потому нуждаются в коррекции липидного обмена);
- ангиопротекторы (пентоксифиллин, гинкго билоба, алпростадил) назначают с целью укрепления сосудистой стенки, улучшения трофики тканей, кровоснабжения органов;
- дезагреганты (ацетилсалициловая кислота, тиклопидин, сулодексид) и антикоагулянты (фраксипарин, эноксапарин, варфарин) улучшают реологические свойства крови;
- реологические препараты (реополиглюкин) также благоприятно влияют на текучесть крови;
- антиоксиданты (витамин Е, аскорбиновая кислота, мексидол);
- иммуностимуляторы (иммунофан, полиоксидоний, Т-активин);
- препараты, улучшающие венозный и лимфатический отток (кальция добезилат, эскузан, троксерутин, диосмин).
 Дважды в год пациент должен принимать витаминные комплексы либо, по назначению врача, проходить курс инъекций; в последнем случае внутримышечно вводятся витамины группы В и никотиновая кислота.
Дважды в год пациент должен принимать витаминные комплексы либо, по назначению врача, проходить курс инъекций; в последнем случае внутримышечно вводятся витамины группы В и никотиновая кислота.
При лечении диабетической стопы и трофических язв с сопутствующей артериальной гипертензией большое значение имеет нормализация артериального давления.
Наличие очага инфекции требует назначения антибиотиков, однако выбор антибиотика в каждом конкретном случае решает врач.
Перед тем как лечить синдром диабетической стопы, необходима местная обработка язвенных дефектов, включая удаление натоптышей вокруг язвы. Другим методом местного лечения является удаление некрозов, нежизнеспособных тканей как источника инфекции и токсинов, это также стимулирует заживление раны.
В первой фазе раневого процесса для увлажняющих повязок применяют растворы фурацилина, йодопирона, хлоргексидина, диоксидина или других антисептиков. Во второй фазе (после очищения язвы) применяют различные раневые покрытия (на основе коллагена), масляные (облепиховое, шиповниковое масла) и гидрогелевые повязки.
Чем лечить диабетическую стопу при наличии отеков? В этом случае необходима дегидратационная терапия — лечение, направленное на устранение лишней жидкости из тканей.
Применение тромболитической терапии (урокиназы) позволяет улучшить состояние больного при тромбозе вен нижних конечностей и отсрочить хирургическое вмешательство. За счет улучшения кровоснабжения конечности можно избежать прогрессирования диабетической гангрены стопы и лечением улучшить прогноз заболевания.
Терапия при диабетической стопе различных стадий
 Показаниями к назначению физиотерапевтических процедур при диабетической ангиопатии служат начальные стадии заболевания в фазе стихания воспалительного процесса и стадии ремиссии патологического процесса, то есть вне обострения.
Показаниями к назначению физиотерапевтических процедур при диабетической ангиопатии служат начальные стадии заболевания в фазе стихания воспалительного процесса и стадии ремиссии патологического процесса, то есть вне обострения.
Наиболее эффективны импульсные токи, магнитотерапия, лазеротерапия, диадинамические токи, которые назначают на поясничную область и по ходу сосудисто-нервного пучка на бедре и голени.
Баротерапия оказывает лечебный эффект за счет увеличения содержания кислорода в тканях конечности и стимуляции кровообращения. Наилучший результат от применения этой терапии при диабетической стопе отмечается на начальных стадиях заболевания, при отсутствии трофических нарушений.
Профилактика синдрома диабетической стопы и гангрены
 strong>Профилактика диабетической стопы:
strong>Профилактика диабетической стопы:
- Всегда держите ноги в тепле;
- Осматривайте подошвы ног на предмет ранок, царапин, трещин, потемнений, сухости или раздражительности кожи;
- Ежедневно мойте ноги в теплой воде мягким мылом и всегда насухо вытирайте их;
- Полностью исключите курение табака, так как оно ухудшает периферическое кровообращение;
- Не рекомендуется стричь ногти, закругляя их края. Это может вызвать врастание ногтя;
- Следите за содержанием сахара в крови;
- Подбирайте удобную обувь, не слишком тесную и не слишком свободную.
Основные действия по профилактике синдрома диабетической стопы можно свести к следующему: поддерживать необходимый уровень сахара в крови, следить за гигиеной ног, осуществлять регулярные визиты к эндокринологу и четко следовать его рекомендациям. Если вы курите, то крайне необходимо немедленно бросить, так как курение только ускоряет процесс повреждения сосудов.
В случае неэффективности профилактики диабетической стопы требуется оперативное вмешательство. Это, прежде всего вскрытие язв и абсцессов с целью их прочистки. Также при диабетической стопе и ее лечении используются хирургические операции, направленные на улучшение кровообращения в стопе (стентирование артерий нижних конечностей, ангиопластика и др.).
При тяжелых и запущенных случаях диабетической стопы единственное лечение — ампутация стопы. Поэтому крайне нежелательно медлить с обращением к врачу или заниматься самолечением.
На современном этапе предпочтение отдается операциям, позволяющим сохранить пораженную конечность, крупные суставы. В ряде случаев при распространенной гангрене, особенно при сочетании синдрома диабетической стопы с атеросклерозом, все же приходится прибегать к ампутации конечности.



 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи


 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
