Виды анемии, причины, симптомы и лечение болезни
< strong>К основным видам анемий относятся: гемолитические, постгеморрагические, железодефицитные, В12 – дефицитные и апластические. Все они развиваются вследствие крупной кровопотери или в результате сбоя при создании эритроцитов. Основными симптомами всех видов анемий являются слабость и учащенное сердцебиение. О том, какие бывают анемии, по какой причине они развиваются, и какие методы предпринимаются при лечении данных заболеваний, читайте в этом материале.
strong>К основным видам анемий относятся: гемолитические, постгеморрагические, железодефицитные, В12 – дефицитные и апластические. Все они развиваются вследствие крупной кровопотери или в результате сбоя при создании эритроцитов. Основными симптомами всех видов анемий являются слабость и учащенное сердцебиение. О том, какие бывают анемии, по какой причине они развиваются, и какие методы предпринимаются при лечении данных заболеваний, читайте в этом материале.
Общие клинические симптомы болезни анемия
Анемия — это синдром, характеризующийся снижением в единице объема крови концентрации гемоглобина, а также, в большинстве случаев, и эритроцитов.
Согласно критериям, принятым Всемирной организацией здравоохранения (ВОЗ), диагноз «анемия» ставится при снижении концентрации гемоглобина: мужчинам — ниже 130 г/л, женщинам — ниже 120 г/л, беременным женщинам — ниже 110 г/л.
Общими симптомами анемий всех видов являются:
- слабость;
- головокружение, «мушки» перед глазами;
- сердцебиение, одышка при привычной физической нагрузке;
- один из основных симптомов анемий – бледность кожи и слизистых оболочек;
- у пожилых людей — возникновение или учащение приступов стенокардии;
- клинический симптом анемий у женщин в репродуктивном возрасте — нарушения менструального цикла.
Все виды анемий у человека подразделяются на:
- возникшие вследствие кровопотери — постгеморрагические (острые и хронические);
- развившиеся в результате нарушения создания эритроцитов или построения гемоглобина: железодефицитные, мегалобластные, сидеробластные, анемии хронических заболеваний, апластические;
- обусловленные повышенным разрушением эритроцитов или гемоглобина — гемолитические.
Гемолитические анемии и факторы риска их развития
Гемолитические анемии — это большая группа наследственных и приобретенных анемий, обусловленных повышенным разрушением эритроцитов (гемолизом). Основная характеристика этого вида анемии – слишком короткая жизнь эритроцитов. Заболевание развивается, если длительность жизни эритроцитов составляет менее 15 суток (в норме они живут до 120 суток).
Ниже перечислено, какие бывают виды гемолитических анемий.
Иммунные гемолитические анемии. Развиваются вследствие сбоя в иммунитете, когда начинают вырабатываться антитела не к болезнетворным микроорганизмам и чужеродным белкам, а к своим собственным клеткам — эритроцитам.
Гемолитическая болезнь новорожденных. Развивается при резус-конфликте матери и плода.
Обусловленные механическим повреждением эритроцитов (протезирование клапанов сердца, гемолиз при хроническом гемодиализе — «искусственная почка»). При многократном контакте эритроцита с механическим препятствием нарушается целостность его мембраны, и клетка просто изнашивается.
Обусловленные инфекцией(малярия, токсоплазмоз). Эритроциты разрушаются болезнетворными микроорганизмами.
Возникшие под воздействием внешних факторов: физических (ожоги), химических агентов, медикаментов, ядов (свинец).
Наследственные гемолитические анемии развиваются при врожденном дефекте мембраны эритроцитов, что, как правило, сопровождается нарушением формы и размеров красных кровяных клеток. Все это влечет за собой их неполноценность и недолговечность.
Фактором риска развития анемии в данном случае можно считать принадлежность к той или иной этнической группе. Так, например, известно, что азербайджанцы, грузины, народы, населяющие Дагестан, и горские евреи чаще прочих страдают наследственной гемолитической анемией. О наследственном характере заболевания иногда свидетельствует наличие в молодом возрасте камней в желчном пузыре (их образованию может способствовать повышение уровня билирубина).
Основные симптомы гемолитических анемий, фото и лечение
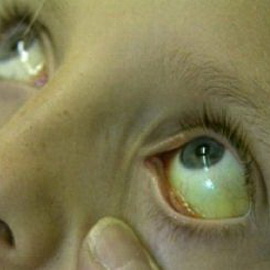 Основными симптомами гемолитических анемий (гемолиза) являются:
Основными симптомами гемолитических анемий (гемолиза) являются:
- Желтушная окраска кожи и слизистых оболочек. Повышение уровня билирубина крови. Когда при разрушении эритроцитов содержащийся в них гемоглобин выходит в плазму крови, он не может выполнять там дыхательную функцию, поскольку работает только «упакованным» в мембрану. Под воздействием ферментов крови гемоглобин начинает разрушаться и постепенно превращается в билирубин — пигмент, который вырабатывается в печени (количество его резко повышается в крови при гепатите). Именно билирубин окрашивает «отцветающий» синяк в желто-коричневатый цвет, а при гемолизе придает коже равномерный желтый оттенок. При повышенном содержании в крови билирубин становится токсичным и вызывает тот же комплекс симптомов, что и при гепатите: тошноту, отсутствие аппетита, сухость во рту, общую слабость.
- Спленомегалия (увеличение селезенки) вследствие повышенного разрушения эритроцитов, которые она должна переработать. Сопровождается тяжестью в левом подреберье, а если процесс протекает быстро, то и болью.
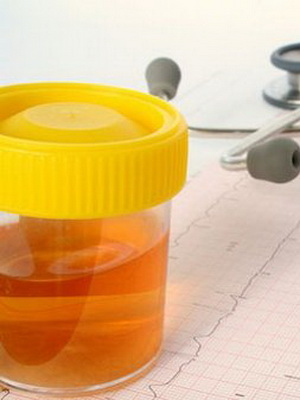
- За счет выделения билирубина и продуктов его разрушения (уробилина) она приобретает цвет чайной заварки.
- Характерные изменения в костном мозге (выявляются по результатам пункции).
Как видно на фото, характерный симптом анемии – потемнение мочи:

Больного следует срочно доставить в стационар, поскольку симптомы анемии крови гемолитического вида во многом сходны с симптомами гепатита и цирроза печени. Диагностика анемии без анализов весьма затруднена. Госпитализация необходима и еще по одной причине. Если разрушение эритроцитов происходит быстро и в большом количестве, может иметь место гемолитический криз — угрожающее жизни состояние. Вследствие быстро развивающейся анемии резко нарастает сердечная слабость, усиливается сердцебиение, падает артериальное давление. Высокий уровень билирубина вызывает тяжелую интоксикацию. В левом боку из-за резко растягивающейся капсулы селезенки может возникнуть сильная боль.
Лечение этого вида анемии проводится в срочном порядке и только в специализированном гематологическом стационаре. Больному назначаются высокие дозы гормонов надпочечников — глюкокортикостероидов (преднизолон). При рецидивирующем течении болезни и усилении симптомов гемолитической анемии лечение невозможно без оперативного вмешательства – приходится удалять селезенку.
Диагноз «Постгеморрагическая анемия крови»: причины и лечение
 Постгеморрагические (от лат. post — «после» и греч. haimorrhagia — «кровотечение») анемии возникают вследствие того, что при длительной или обильной кровопотере костный мозг просто не успевает восполнять запас эритроцитов.
Постгеморрагические (от лат. post — «после» и греч. haimorrhagia — «кровотечение») анемии возникают вследствие того, что при длительной или обильной кровопотере костный мозг просто не успевает восполнять запас эритроцитов.
Причины развития анемии постгеморрагического вида следующие:
- обильные или затяжные менструации;
- кровоточащий геморрой;
- кровотечения при язве желудка и двенадцатиперстной кишки.
Поскольку анемия данного вида не является самостоятельным заболеванием, следует устранить вызвавшую ее причину: удалить геморроидальный узел, проводить лечение язвенной болезни и т. п. При прекращении кровопотери, как правило, разрешается и анемия. В тяжелых случаях после диагностики постгеморрагической анемии для лечения заболевания необходимо переливание крови.
Железодефицитные анемии: причины развития и лечение
В этом разделе статьи описании причины симптомы железодефицитных анемий, а также методы лечения и диагностики заболевания.
Железодефицитные анемии (ЖДА) развиваются при недостаточном поступлении в костный мозг железа, что приводит к нехватке строительного материала для гемоглобина.
ЖДА являются наиболее распространенным видом анемий и, по данным ВОЗ, составляют в мире в среднем около 80 % (в России этот показатель еще выше — более 90 %). ЖДА подвержены все группы населения, но в особенности маленькие дети и женщины репродуктивного возраста.
 Хроническая ЖДА — это следствие длительного отрицательного баланса железа в организме. Железо, с одной стороны, поступает в организм вместе с пищей (в сутки его может усвоиться не более 2 мг), а с другой, постоянно расходуется для производства эритроцитов, роста волос, ногтей, клеток эпидермиса (кожи), а у женщин еще и во время месячных. Принцип тут простой: если расход этого важнейшего микроэлемента превышает его поступление, неминуемо развивается анемия.
Хроническая ЖДА — это следствие длительного отрицательного баланса железа в организме. Железо, с одной стороны, поступает в организм вместе с пищей (в сутки его может усвоиться не более 2 мг), а с другой, постоянно расходуется для производства эритроцитов, роста волос, ногтей, клеток эпидермиса (кожи), а у женщин еще и во время месячных. Принцип тут простой: если расход этого важнейшего микроэлемента превышает его поступление, неминуемо развивается анемия.
Причины железодефицитных анемий:
- повышенный расход железа вследствие ускоренного роста организма в детском и подростковом возрасте;
- беременность (будущая мать ежедневно теряет 700-800 мг железа) и лактация (от 0,5 до 1 мг);
- недостаточное поступление железа с пищей в результате вегетарианства и голодания;
- снижение всасывания железа при гастрите с пониженной кислотностью, а также вследствие операций на желудке;
- другие причины (донорство, легочные кровотечения, гемодиализ).
Для диагностики анемии этого вида необходимо тщательное обследование, включая лабораторные анализы крови (клинический с изучением мазков крови, определение сывороточного железа, содержания трансферринов, ферритина). Обязательно выполняется эндоскопическое исследование желудка.
Выявив причины анемии, лечение назначается только после проведения полного обследования. Следует соблюдать специальную диету, основу которой составляют продукты, богатые железом. Но одного лишь изменения режима питания недостаточно, поэтому больному прописывают препараты железа: для приема внутрь в виде таблеток, капсул, драже или сиропа (детям), а иногда и в виде внутримышечных или внутривенных инъекций. В тяжелых случаях необходимо прибегать к переливанию донорского эритроцитарного концентрата.
Однако препараты железа могут оказаться неэффективными. И причины тут следующие:
- продолжающая кровопотеря;
- неправильный прием или неадекватная доза препарата;
- ошибочный диагноз;
- нарушение всасывания железа;
- комбинированный дефицит (чаще всего — железа и витамина В12).
В12–дефицитные анемии: анализы при диагностике и лечение
 В12-дефицитные (пернициозные) анемии развиваются при недостатке в организме витамина В12 (цианокобаламина). Для образования эритроцитов требуются витамин В12 и фолиевая кислота. Витамин В12 поступает в организм с пищей и называется внешним фактором кроветворения. Для его всасывания необходим внутренний фактор — гликопротеин желудочного сока (вещество, которое вырабатывается в слизистой оболочке желудка). При дефиците витамина В12 нарушаются нормальный обмен соединений фолиевой кислоты (фолатов) и синтез ДНК, в результате чего вырабатываются аномально крупные и перегруженные гемоглобином эритроциты. Эти сверхкрупные клетки не выдерживают постоянного соприкосновения со стенками кровеносных капилляров: их мембрана разрывается, а срок жизни сокращается.
В12-дефицитные (пернициозные) анемии развиваются при недостатке в организме витамина В12 (цианокобаламина). Для образования эритроцитов требуются витамин В12 и фолиевая кислота. Витамин В12 поступает в организм с пищей и называется внешним фактором кроветворения. Для его всасывания необходим внутренний фактор — гликопротеин желудочного сока (вещество, которое вырабатывается в слизистой оболочке желудка). При дефиците витамина В12 нарушаются нормальный обмен соединений фолиевой кислоты (фолатов) и синтез ДНК, в результате чего вырабатываются аномально крупные и перегруженные гемоглобином эритроциты. Эти сверхкрупные клетки не выдерживают постоянного соприкосновения со стенками кровеносных капилляров: их мембрана разрывается, а срок жизни сокращается.
Причины В12–дефицитной анемии:
- уменьшение секреции внутреннего фактора (атрофический гастрит, резекция желудка);
- генетические факторы (наследственные формы заболевания);
- аутоиммунные заболевания (гипер- и гипотиреоз, сахарный диабет);
- опухоли желудочно-кишечного тракта;
- наличие паразитов (глистные инвазии);
- несбалансированное питание.
Диагностика. Диагноз ставится на основании данных лабораторного обследования (клинического анализа крови, измерения концентрации витамина В12 в крови). Также с целью исключения онкологических процессов обязательно проводятся эндоскопическое исследование желудка и кишечника и анализ крови на онкомаркеры, а для исключения глистных инвазий — анализы крови и кала.
Лечение В12–дефицитной анемии:
- инъекции препаратов витамина В12 — цианокобаламина;
- прием фолиевой кислоты;
- назначение специальной диеты;
- переливание крови (в тяжелых случаях);
- курс лечения глистогонными средствами (при паразитарных заболеваниях).
Апластическая анемия: как развивается болезнь и её лечение
 В это разделе статьи вы узнаете, как развивается апластическая анемия и какими методами лечится это заболевание.
В это разделе статьи вы узнаете, как развивается апластическая анемия и какими методами лечится это заболевание.
Апластическая анемия — группа гематологических заболеваний, общим признаком которых является значительное уменьшение количества клеток различных видов в крови вследствие угнетения костномозгового кроветворения. В этом случае клетки крови не разрушаются: костный мозг их просто не производит.
Симптомы болезни апластическая анемия сходны с проявлениями лучевой болезни.
В связи с угнетением костного мозга развивается цитопенический синдром: анемия, тромбоцитопения и лейкопения. Вследствие тромбоцитопении у больных имеется склонность к кровотечениям, кровоизлияниям, кровоточивости. Анемия сопровождается развитием сердечно-сосудистой недостаточности.
Снижение количества лейкоцитов вызывает на фоне резкого ослабления иммунитета различные инфекционные осложнения: пневмонии, бронхиты, ангины, генерализованные грибковые поражения, а в наиболее тяжелых случаях — сепсис (заражение крови). Кстати, само заболевание обычно как раз и начинается с инфекционного процесса. Именно поэтому, если температура тела повышена более 3 суток, необходимо сделать анализ крови.
Диагностика и лечение. Поскольку апластическая анемия — один из наиболее тяжелых видов анемии, она требует обследования и лечения в специализированном стационаре.
Лечение ее включает трансплантацию стволовых клеток и иммуносупрессивную терапию (введение антилимфоцитарного иммуноглобулина, циклоспорина А). Используются также вспомогательные методы (переливание компонентов крови, профилактика и лечение инфекционных осложнений). Назначаются антибиотики, больных стараются оградить от всех контактов, поскольку любая инфекция может вызывать самые серьезные осложнения.





 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи



 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
