Эпидермальные невусы: виды, диагностика и лечение
 Все приобретенные невусы (пигментированные кожные образования) делятся на внутридермальные, эпидермальные и смешанные. В первом случае меланоциты скапливаются в глубоких подкожных слоях. Во втором скопление происходит в верхнем слое кожи. В третьем случае меланоциты группируются между дермой и эпидермисом. В этой статье пойдет речь разновидностях эпидермальных невусов, диагностике этих образований и передовых методах терапевтического лечения.
Все приобретенные невусы (пигментированные кожные образования) делятся на внутридермальные, эпидермальные и смешанные. В первом случае меланоциты скапливаются в глубоких подкожных слоях. Во втором скопление происходит в верхнем слое кожи. В третьем случае меланоциты группируются между дермой и эпидермисом. В этой статье пойдет речь разновидностях эпидермальных невусов, диагностике этих образований и передовых методах терапевтического лечения.
Эпидермальные невусы – это пороки развития, сформированные зрелыми или почти зрелыми компонентами эпидермиса, сальных желез, волосяных фолликулов, апокринных и эккринных потовых желез и их комбинациями.
Такие невусы на теле в 80% случаев отмечаются в первый год жизни, имеют место у 1 из 1000 детей, формируются из плюрипотентных клеток базального слоя эмбрионального эпителия, с одинаковой частотой встречаются у представителей обоих полов, носят спорадический характер и у членов одной семьи встречаются редко.
В настоящее время предполагается, что одной из внегепомных причин появления эпидермальных невусов может быть ВПЧ-инфекция, вызывающая геномную нестабильность и образование мозаичных гибриональных клонов. Также причиной невусов на теле может быть сильное ультрафиолетовое, радиационное, рентгеновское излучение. Наконец, в качестве причины невусов рассматриваются
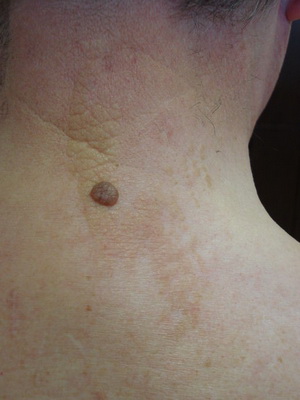
Эпидермальные невусы бывают солитарными и множественными, носят линейный характер, располагаются в первую очередь на сгибательной поверхности конечностей, образованы пигментированными бородавчатыми узелками, а на волосистой части головы бывают гладкими и лишенными волос. В ряде случаев эпидермальные невусы поражают слизистые оболочки (ротоглотки, половых органов и др.).
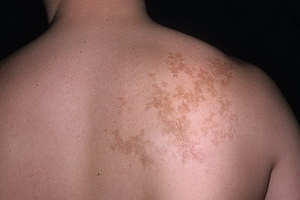
Посмотрите, как выглядят солитарные и множественные эпидермальные невусы на этих фото:
Односторонний и диссеминированный невусы
Выделяют одностороннюю (nevus unius lateralis) и диссеминированную (системный эпидермальный невус) разновидности, а также ряд клинических вариантов эпидермального невуса: папилломатозный мягкий эпидермальный невус; бородавчатый эпидермальный невус; акантолитический эпидермальный невус; воспалительный линейный бородавчатый эпидермальный невус; гиперкератоз невиформный околососкового кружка и соска молочной железы; синдром эпидермального невуса.
Гистологически эпидермальный невус характеризуется гииеркератозом, акантозом, папилломатозом; воспалительный линейный бородавчатый эпидермальный невус — очаговым паракератозом и неспецифическим мононуклеарным инфильтратом в сосочковом слое дермы.
Эта разновидность эпидермального невуса увеличивается с ростом ребенка, а затем не меняется на протяжении жизни и после полового созревания может быть фоном для развития базалиомы, болезни Боуэна, плоскоклеточного рака и ряда доброкачественных новообразований кожи.
Ниже описаны клинические виды эпидермальных невусов.
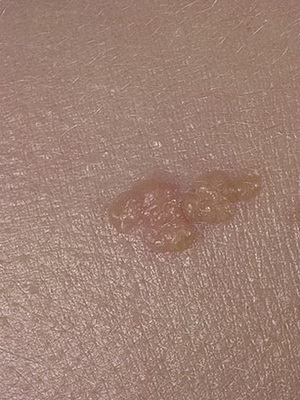
Папилломатозный и бородавчаты невусы кожи (с фото)
Папилломатозный мягкий эпидермальный невус встречается редко. Представлен мягкими тесно прилегающими друг к другу папулами серого цвета.
Дифференциальная диагностика папилломатозного невуса кожи проводится с папилломатозными разновидностями дермального меланоцитарного невуса и себорейного кератоза.
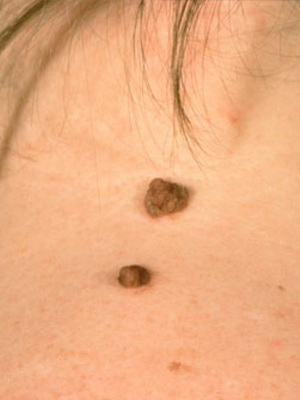
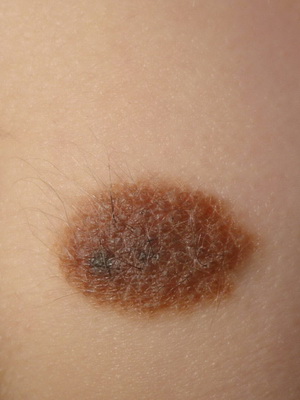
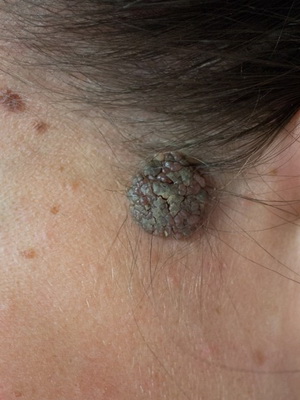
Бородавчатый эпидермальный невус (син.: бородавчатый невус, твердый эпидермальный невус) встречается часто, особенно у девочек, возможно развитие у членов одной семьи. Существует с рождения или раннего детства и лишь изредка появляется позже.
Проявляется плотными, тесно прилегающими друг к другу папулами коричневого или серо-коричневого цвета с четкими границами и бородавчатой (твердый эпидермальный невус) поверхностью.
Как видно на фото, бородавчатый невус может быть односторонним или множественным (поражающим почти всю поверхность спины, живота, конечностей):
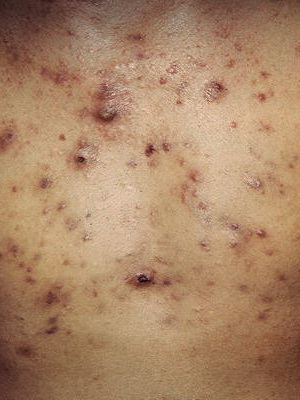
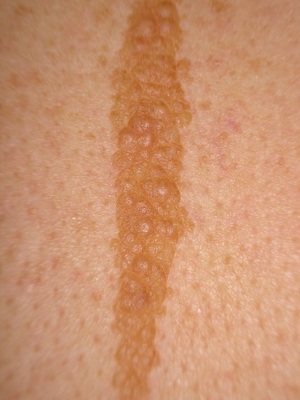
Он имеет небольшой (1-4 см) диаметр и располагается линейно по линиям Блашко: на ногах в виде продольных, а на туловище — в виде поперечных полос, где он не пересекает средней линии туловища и вблизи последней принимает вертикальное направление; в латеральной части туловища он S-образный; при поражении лица в патологический процесс может вовлекаться слизистая оболочка рта.
Диагноз «Бородавчатый эпидермальный невус» ставится после дифференциального анализа с линейным и вихревидным невоидным гипермеланозом (спорадически развивающимся и представленным пигментированными пятнами в виде полос и /или завихрений, также идущих вдоль линий Блашко), линейным порокератозом, невусом сальных желез Ядассона.
В детстве размер невуса и количество образующих его элементов могут постепенно нарастать, но после пубертата их характер не меняется (не путать с бородавчатым невусом, в состав которого входят элементы сальных и апокриновых потовых желёз, рост которого в период пубертата возможен). Злокачественная трансформация (в базалиому, болезнь Боуэна, плоскоклеточный рак кожи) редка и сопровождается появлением на поверхности невуса узла или язвы.
Линеарный акантолитический невус
Линеарный акантолитический бородавчатый эпидермальный невус представлен тремя разновидностями.
Дарье-подобный эпидермальный невус (сии.: акантолитический дискератотический эпидермальный невус проявляется гиперкератотическими папулами, покрытыми коркой; возникает сравнительно поздно — в 50% случаев после 20 лет. Гистологически от болезни Дарье отличается наличием гиперкератоза и напилломатоза.
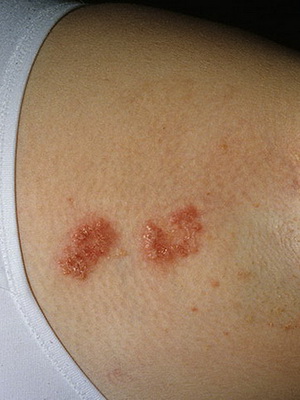
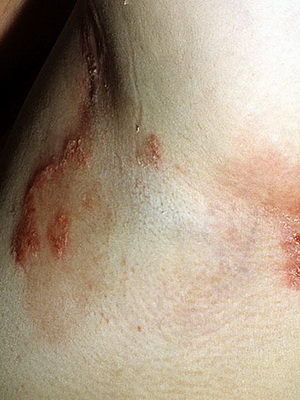
Разновидность Хейли-Хейли-подобный эпидермальный невус — проявляется чётко отграниченными линейными эритематозными бляшками с наличием пузырьков и эрозий; возникает в раннем возрасте, имеет волнообразное течение с рецидивами и спонтанной инволюцией. Гистологически напоминает хроническую доброкачественную семейную пузырчатку Хейли-Хейли.
Разновидность Naevus comiculatus клинически проявляется нитевидными папулами с роговым кратером и гигантскими камедонами. Гистологически более сходен с болезнью Хейли-Хейли, чем с болезнью Дарье.
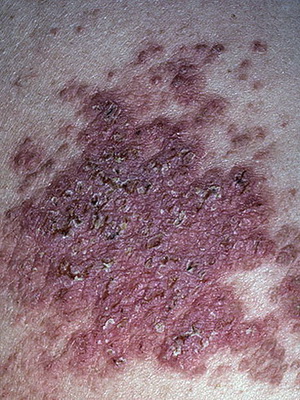
На этих фото представлены виды линеарных невусов:
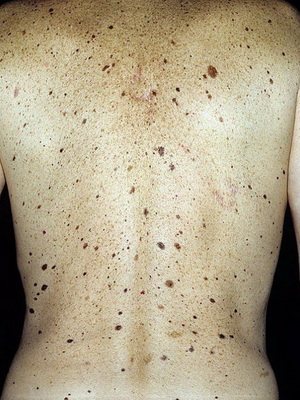
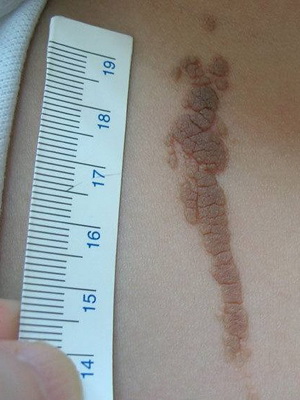
Линейный эпидермальный невус (с фото)
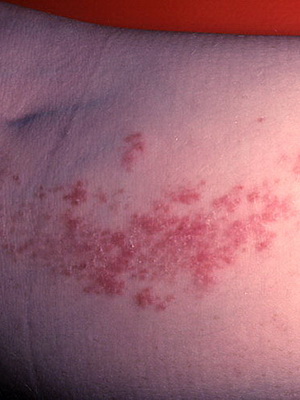
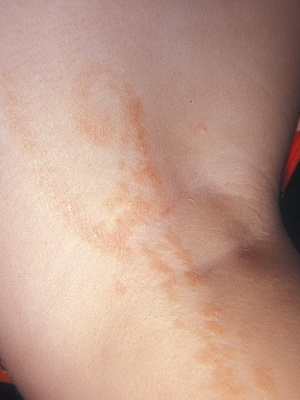
Воспалительный линейный бородавчатый эпидермальный невус (син.: воспалительный эпидермальный невус) как разновидность бородавчатого эпидермального невуса появляется в младенчестве или раннем детстве, чаще у девочек, и характеризуется хроническими зудящими и эритематозными бородавчатыми или псориазиформными бляшками, расположенными по линиям Блашко. Иногда сопровождается мышечными, неврологическими (гидроцефалия и др.) нарушениями, аномалиями скелета.
Выделяют три варианта воспалительного линейного эпидермального невуса.
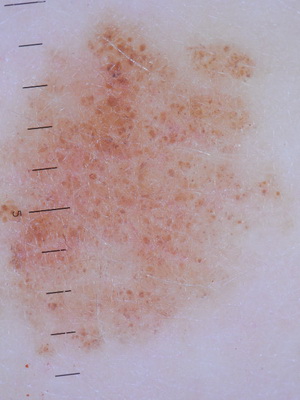
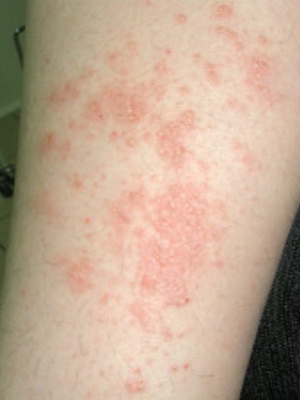
Дермальный эпидермальный невус (син.: воспалительный линейный бородавчатый эпидермальный невус; экзематозный эпидермальный невус) клинически проявляется зудящими линейными элементами, состоящими из псориазиформных папул, чаще расположенных вдоль нижних конечностей, иногда на всём протяжении от ягодиц до стоп; он обычно односторонний (преимущественно левосторонний). Обычно возникает в течение первого полугодия жизни и редко в более старшем возрасте (как правило, в первые 5 лет жизни). Он отличается резистентностью к лечению, хотя иногда инволюцирует спонтанно.
Гистологическая картина характеризуется столбиками гиперанулёза и ортокератотического гиперкератоза, чередующимися со столбиками гранулёза и паракератотического гиперкератоза, наличием лимфоцитарного инфильтрата в сосочковом слое дермы.
Дифференциальная диагностика этого вида невуса проводится с псориазом, при котором зуд менее выражен, эффективна наружная антипсориатическая терапия, в том числе УФИ, а при электрофорезе в полиакриловом геле выявляется фиброз рогового слоя. При сочетании с псориазом дифференциальный диагноз очень сложен. Блестящий лишай также отличается отсутствием зуда, быстрым развитием (обычно в течение первого года жизни) и более лихеноидной клинической и гистологической картиной. Также следует дифференцировать с ихтиозиформным невусом при CHALD-синдроме, 2-й стадией недержания пигмента, неводным псориазом, лихеноидным эпидермальным невусом, линейной разновидностью красного плоского лишая, блестящего лишая, простого лишая Видаля, порокератоза, а также линейными бородавками.
Лихеноидный эпидермальный невус клинически напоминает бородавчатый эпидермальный невус, но при гистологическом исследовании в нем выявляют лентовидный лимфоцитарный инфильтрат в дермо-эпидермальной зоне, тельца Civatte, дермальные меланофаги.
Невоидный псориаз клинически сходен с обычным псориазом, но имеет нетипичную локализацию и не регрессирует под воздействием УФИ.
При гистологическом исследовании не обнаруживается микроабсцессов Мунро.
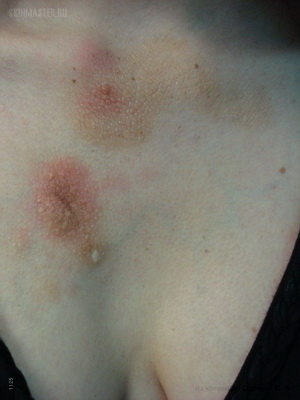
Как видно на фото, при наличии очагового спонгиоза и отёка дермы такой невус на теле напоминает экзему:
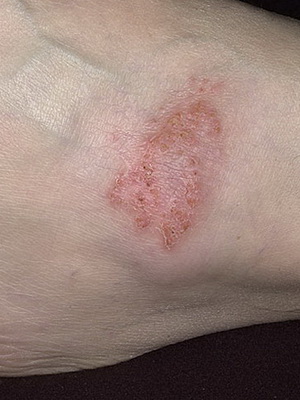
Дифференциальный диагноз невуса проводится с ихтиозиформным невусом при CHILD-синдроме, 2-й стадией недержания пигмента, лихеноидным эпидермальным невусом, линейными вариантами красного плоского лишая, болезни Дарье, блестящего лишая, простого лишая Видаля, порокератоза, линейными бородавками, невоидным псориазом.
Посмотрите, как выглядят разновидности линейных невусов на этих фото:
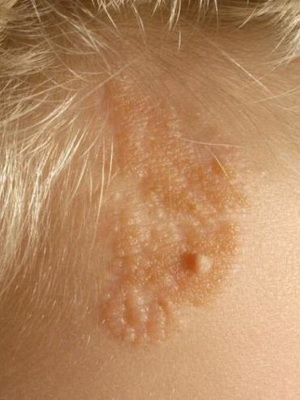
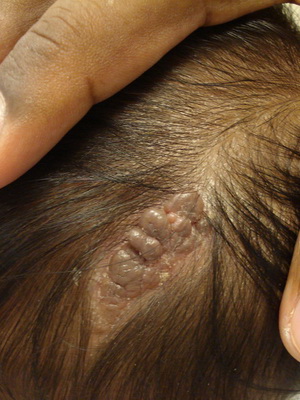
Гиперкератоз околососкового кружка
Гиперкератоз невиформный околососкового кружка и соска молочной железы (син.: кератоз новусоподобный околососковый Отто—Монкоорпса) — редкий вариант эпидермального невуса, возникающий у девочек в период полового созревания.
Клинически проявляется двусторонним диффузным интенсивным наслоением роговых масс темно-коричневого цвета, достигающих толщины 0,5-1 см и напоминающих базальтовые кубики. Субъективные ощущения отсутствуют.
Диагноз такого невуса основывается на клинической картине.
Течение без изменений на протяжении жизни, улучшаться или ухудшаться может лишь в период беременности.
Синдром эпидермального невуса
Синдром эпидермального невуса — группа аутосомно-доминантных заболеваний, вызванных летальной мутацией, сопровождающейся мозаицизмом и характеризующейся большими бляшками эпидермального невуса в сочетании с рядом системных дефектов, включая костные кисты, гипоплазию костей, сколиоз, позвоночные расщелины, кифоз, витамин D-резистентный рахит, умственную отсталость, эпилепсию, атрофию коры головного мозга, гидроцефалию, катаракту и т.д. Синдром эпидермального невуса встречается у 33% больных с эпидермальными невусами и может быть частью или вариантом CHILD-синдрома, синдромов Протея, Шиммельпеннинга, синдрома комедонового невуса, синдрома невуса Беккера.
Диагноз подобного невуса устанавливается клинически. При обследовании применяют КТ /МРТ, офтальмологическое исследование, электроэнцефалографию, рентгенографию скелета.
Дифференциальная диагностика невуса проводится с врожденной буллезной ихтиози-формной эритродермией, болезнью Каудена, энцефалокраниокутанным липоматозом, болезнью Дарье, нейрофиброматозом, пигментососудистым факоматозом, болезнью Прингля-Бурневилля.
Лечение невусов разных видов (с фото)
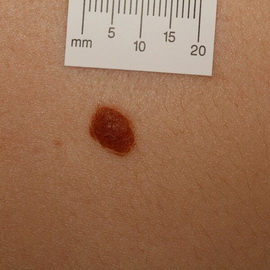
Выбор лечения эпидермального невуса зависит от его разновидности, размера и локализации, а также косметических последствий терапии.
Лечение первой линии.
При эпидермальном невусе небольшого размера терапия выбора — полная хирургическая эксцизия, после чего остается приемлемый в косметическом отношении рубец. Однако во избежание развития вблизи удаленного эпидермального невуса новых элементов операцию откладывают до полного формирования невуса.
После диагностики крупного эпидермального невусеа, удалить который невозможно, проводят поверхностное срезание или каутеризацию его поверхностной части, но при этом высок риск развития рецидива (в сроки до нескольких лет), а также формирования гипертрофических и келоидных рубцов.
После использующейся с этой же целью криодеструкции рубец тоньше, чем после эксцизии, но чаще пигментирован.
Лечение второй линии.
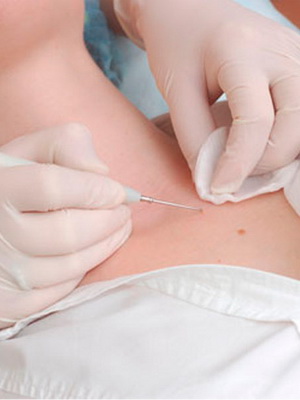
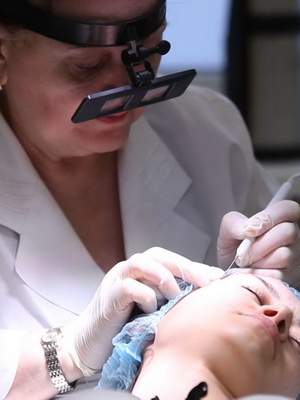
Удаление лучами углекислотного или пульсирующего неодимового ИАГ-лазера (при пигментированных эпидермальных невусах — рубинового лазера) эффективно и дает вполне приемлемый косметический эффект.
Лечение третьей линии.
Проводится неотигазоном (по 75 мг /сут в течение 6 мес.) и показано при распространенных, обезображивающих поражениях. Эффективно в косметическом отношении при диагнозе «невус» и наружное применение ретиноидов в комбинации с 5-фторурацилом.
Следует учитывать, что при воспалительном эпидермальном невусе с эпидермо-литическими, акантолитическими, диспластическими компонентами медикаментозное лечение, как правило, эффективнее хирургического.
При подтвержденном диагнозе «невус» терапией 1-й линии являются наружные глюкокортикоиды; 2-й линии — аппликации кальципотриола, ретиноидов, дитранола; 3-й линии — удаление невуса лучами пульсирующего неодимового ИАГ-лазера, углекислотного лазера или хирургическое удаление.
После диагностики невуса в форме невиформного гиперкератоза околососкового кружка и соска молочной железы эффективны наружные средства с ароматическими ретиноидами или салициловой кислотой или прием внутрь витамина А.
На этих фото показано лечение невусов самыми прогрессивными методами:





 Расшифровка анализа крови
Расшифровка анализа крови Расшифровка анализа мочи
Расшифровка анализа мочи



 Анатомия человека
Анатомия человека Лекарственные препараты
Лекарственные препараты Нарушения обмена веществ
Нарушения обмена веществ Календарь прививок
Календарь прививок Статьи
Статьи Анализы
Анализы
